Cultuursensitieve palliatieve zorg
In onze multiculturele samenleving werken zorgverleners met mensen uit verschillende culturen. Dat vraagt om extra kennis en begrip. Steeds meer mensen met een migratieachtergrond hebben palliatieve zorg nodig, maar zij maken daar minder gebruik van. Redenen zijn onbekendheid met de zorg, kosten, zorg die niet goed aansluit bij de wensen en behoeften of eerdere negatieve ervaringen. Daarom is cultuursensitieve zorg belangrijk, met aandacht voor lichamelijke, psychische, sociale en spirituele behoeften.
Wat is cultuursensitieve zorg in de palliatieve fase?
Cultuursensitieve zorg is persoonsgerichte zorg. Kijken naar het individu en naar de familie, naar de achtergrond en de persoonlijkheid, de omstandigheden waarin iemand leeft en de levensgeschiedenis van deze mens. Zorgverleners hebben een onderzoekende, nieuwsgierige en open houding en realiseren zich dat cultuur een rol kan spelen, net als geloof.
De achtergrond van de patiënt en naasten wordt tijdens het zorgtraject herkend, erkend en verkend en gerespecteerd.
Dit houdt in dat de zorgverlener openstaat voor verschillende opvattingen over ziekte, lijden, sterven en zorg, en hierover respectvol in gesprek gaat. Dit geldt voor zowel het proces als de inhoud van besluitvorming over welke zorg een patiënt wil ontvangen, wie deze moet verlenen en onder welke voorwaarden. Het doel is zorg te bieden die aansluit bij de behoeften van de patiënt en naasten, bijvoorbeeld door aandacht te hebben voor taal, geloof, gebruiken en rituelen. We noemen dit een cultuursensitieve benadering.
Wat is cultuur?
Cultuur ontstaat en ontwikkelt zich door sociale interactie. Cultuur staat niet vast en staat los van mensen en hun gedrag. Het is een uitkomst van een proces waarin mensen zelf betekenis geven aan hun wereld. Culturen zijn divers, zijn constant in beweging en veranderen mee met de tijd. Individuen geven hier verschillende manieren van invulling en vorm aan. Cultuur, geloof, zingeving en spiritualiteit zijn niet hetzelfde maar kunnen elkaar wel overlappen.
Cultuur verandert steeds
Sommige mensen zien cultuur als iets dat vaststaat en steeds wordt doorgegeven. Maar cultuur verandert steeds. Dit gebeurt bijvoorbeeld als mensen met verschillende culturen elkaar ontmoeten en van elkaar leren, maar ook door maatschappelijke en technologische ontwikkelingen. Het is ook belangrijk om je te realiseren dat iedereen een cultuur heeft en niet alleen ‘die ander’.
Ook daarom is het goed je te realiseren dat dé mens met een migratieachtergrond niet bestaat. Binnen de groep mensen met een migratieachtergrond bestaat veel diversiteit (net zoals binnen Nederland). Het is daarom in iedere situatie van belang dat je de patiënt als een uniek individu ziet, open vragen stelt en geen aannames doet voor de ander, om zo onbegrip te voorkomen en een meer inclusieve en effectieve palliatieve zorg te waarborgen.
Waarom is cultuursensitieve zorg belangrijk?
Cultuursensitieve zorg is belangrijk omdat Nederland een diverse samenleving heeft, waarin steeds meer mensen met een migratieachtergrond palliatieve zorg nodig hebben. Ongeveer 11% van de Nederlandse bevolking is afkomstig uit een land buiten Europa, Noord-Amerika, Australië, Indonesië en Japan, waarvan 250.000 mensen ouder dan 55 jaar. Dit aantal groeit naar verwachting tot meer dan 560.000 in 2050. Toch maken mensen met een migratieachtergrond minder gebruik van palliatieve zorg, vaak door gebrek aan kennis over de mogelijkheden en zorg die niet goed aansluit bij hun behoeften. Bovendien wordt de urgentie van cultuursensitieve zorg onderstreept doordat een groot deel van de gastarbeiders uit Turkije en Marokko (en Italië en Spanje) moeite heeft met de Nederlandse taal en waarschijnlijk ook het lezen en schrijven in eigen taal.
Persoonsgerichte zorg met aandacht voor cultuur en religie draagt bij aan menswaardige, respectvolle en passende zorg in de laatste levensfase.
Ontdek de podcast ‘Interculturele Palliatieve zorg met Mustafa Bulut’ en luister naar rituelen, omgangsnormen en vooroordelen rondom cultuursensitieve zorg.
 Pharos heeft zes praatplaten ontwikkeld die je als zorgverlener kunt gebruiken om op een begrijpelijke manier uitleg te geven over palliatieve zorg: wat als er iemand doodgaat, praten met een geestelijk verzorger, reanimatie, palliatieve sedatie, ademen met hulp van een machine op een IC en euthanasie.
Pharos heeft zes praatplaten ontwikkeld die je als zorgverlener kunt gebruiken om op een begrijpelijke manier uitleg te geven over palliatieve zorg: wat als er iemand doodgaat, praten met een geestelijk verzorger, reanimatie, palliatieve sedatie, ademen met hulp van een machine op een IC en euthanasie.
De kaarten zijn beschikbaar in het Nederlands, Mandarijn, Papiaments, Standaard Arabisch en Turks. Ga naar de website van Pharos.
Cultuursensitief werken, hoe doe je dat?
Cultuursensitief werken is niet een vaardigheid die je op een gegeven moment beheerst. Het is een levenslang proces van reflecteren op je eigen handelen, je eigen cultuur niet als superieur zien en openstaan voor feedback. Dit wordt cultural humility genoemd. Cultural humility is het basisingrediënt voor écht cultuursensitief werken. Daarom bevat onderstaande infographic (klik erop om te vergroten) vragen die uitnodigen tot zelfreflectie op cultuursensitief werken. Beantwoord deze regelmatig voor jezelf en ga hierover in gesprek met anderen. 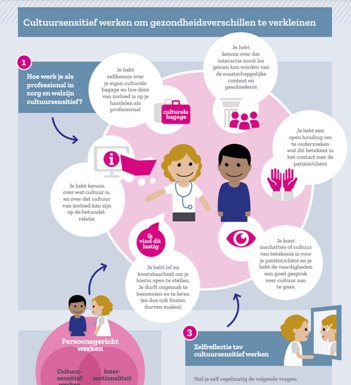
Cultuursensitief werken is, net als intersectionaliteit, onderdeel van persoonsgericht werken. De drie begrippen samen creëren ruimte voor een echte ontmoeting tussen de (zorg)professional en de patiënt/cliënt en zijn voorwaarden voor passende en toegankelijke zorg. Die ruimte stelt je in staat om echt verbinding te maken met de leefwereld van de persoon tegenover je. Die persoon is de belangrijkste kennisbron en weet als geen ander welke invloed cultuur heeft op de context van zorg en welzijn en op de zorgbehoefte.
- Cultuursensitief werken begint met het besef en kennis over wat cultuur is en hoe dit van invloed kan zijn op de behandelrelatie. Standaardrecepten van culturen bestaan niet.
- Cultuursensitief werken betekent dat je allereerst zelfkennis hebt over je eigen culturele bagage en hoe dit van invloed is op je handelen als (zorg)professional. Cultuur is niet alleen iets van de ander.
- Met cultuursensitief werken erken je dat personen en interacties nooit los gezien kunnen worden van de maatschappelijke context en de geschiedenis. Je bent je ervan bewust dat er een ongelijke machtspositie kan bestaan.
- Cultuursensitief werken vraagt om een nieuwsgierige houding en bereidheid om te onderzoeken wat cultuur betekent in het contact met de persoon tegenover je.
- Cultuursensitief werken vraagt om vaardigheden om een goed gesprek over de invloed van cultuur aan te gaan.
- Cultuursensitief werken vraagt om lef en om kwetsbaarheid, bijvoorbeeld om eventueel ongemak te benoemen en om te leren (en dus ook fouten te durven maken).
Ga naar de website van Pharos voor meer informatie over Interculturele en begrijpelijke palliatieve zorg.
Ga aan de slag met cultuursensitief werken!
- Doe een cursus cultuursensitief communiceren, bijvoorbeeld de e-learning Goed Begrepen of de e-learning Interculturele palliatieve zorg van CME-online. Leer praktische vaardigheden om misverstanden te voorkomen en vertrouwen op te bouwen.
- Vertel de patiënt en naasten dat er voor hen begrijpelijke informatie te vinden is op Overpalliatievezorg, tenzij er een taalbarrière is. Dit helpt hen grip te krijgen op hun situatie en keuzes beter te begrijpen.
- Verwijs mensen met een taalbarrière naar Steffie, met info in eenvoudige taal en in meerdere talen. Zo vergroot je hun zelfredzaamheid en verklein je het risico op verkeerde beslissingen.
- Verwijs naar een Centrum voor Levensvragen, voor een overzicht van geestelijk verzorgers in de regio. Bied patiënten en naasten steun bij zingevingsvragen en culturele of religieuze behoeften.
- Ben je huisarts? Kijk op huisarts-migrant.nl voor informatie over rituelen rond sterven en rouw bij wereldgodsdiensten. Hiermee toon je respect voor tradities en voorkom je pijnlijke misverstanden.
- Bespreek je ervaringen met een collega en leer van elkaar. Samen reflecteren versterkt je inzicht en verbetert de kwaliteit van zorg.
- Gebruik onderdelen uit de Pharos-gids over inclusieve zorg met aandacht voor cultuur. Je krijgt concrete handvatten om zorg beter af te stemmen op culturele diversiteit.
- Lees ook Tips en aandachtspunten voor cultuursensitieve voorlichting over palliatieve zorg. Zo communiceer je helder en respectvol, ook bij gevoelige onderwerpen.
 De korte films ‘In gesprek over leven en dood’ helpen zorgverleners om op een respectvolle en herkenbare manier gesprekken te openen over wensen en zorg in de laatste levensfase. Ze richten zich op patiënten met een migratieachtergrond en hun families. Ze maken lastige onderwerpen bespreekbaar, bieden inzicht in verschillende perspectieven en ondersteunen het maken van keuzes rond palliatieve zorg, wat leidt tot betere, passende zorg.
De korte films ‘In gesprek over leven en dood’ helpen zorgverleners om op een respectvolle en herkenbare manier gesprekken te openen over wensen en zorg in de laatste levensfase. Ze richten zich op patiënten met een migratieachtergrond en hun families. Ze maken lastige onderwerpen bespreekbaar, bieden inzicht in verschillende perspectieven en ondersteunen het maken van keuzes rond palliatieve zorg, wat leidt tot betere, passende zorg.
De film toont fragmenten uit de laatste levensfase van patiënten en hun familieleden in eigen taal. Er zijn aparte versies beschikbaar voor gesprekken met Antilliaanse, Chinese, Marokkaanse en Turkse migranten.
Zie Voorlichtingsvideo’s ‘In gesprek over leven en dood’

