-
Zorg in de Stervensfase
-
Inleiding
-
Markering van de stervensfase
-
Communicatie en voorlichting aan patiënten en naasten
-
Signaleren van symptomen
- Beleid
-
Organisatie van zorg
-
Bijlagen
Bijlagen
- Vastgesteld: 30-10-2023
- Regiehouder: IKNL
Autorisatiedatum en geldigheid
De richtlijn Zorg in de Stevensfase is goedgekeurd op 30 oktober 2023. De eigenaars van de richtlijn moeten kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen.
Bij voorkeur beoordelen de eigenaren jaarlijks de (modules van de) richtlijn op actualiteit. Zo nodig wordt de richtlijn tussentijds op onderdelen bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de inhoud dan nog actueel wordt bevonden, wordt de geldigheidsduur verlengd. De geldigheid van de (modules van de) richtlijn komt eerder te vervallen, indien nieuwe ontwikkelingen aanleiding zijn tot (modulaire) herziening. IKNL draagt gedurende de hele geldigheidsduur zorg voor het beheer en de ontsluiting van deze richtlijn.
| Module | Laatst beoordeeld | Laatst geautoriseerd |
| Markering van de Stervensfase | ||
| Communicatie en voorlichting | ||
| Signaleren van symptomen | ||
| Beleid |
Initiatief en betrokken verenigingen
Initiatief
Agendacommissie richtlijnen palliatieve zorg (KNMG/IKNL)
IKNL (Integraal Kankercentrum Nederland)
Regiehouder
NIV is vooralsnog als regiehouder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van (de modules van) deze richtlijn en daarmee de eerstverantwoordelijke om bij te houden of de richtlijn geüpdatet moet worden.
Eigenaarschap
Het eigenaarschap van deze richtlijn ligt bij de beroeps- en wetenschappelijke verenigingen die de herziening hebben uitgevoerd en de richtlijn hebben geautoriseerd.
Deze richtlijn is geautoriseerd door:
- NIV - Nederlandse Vereniging voor Internisten
- Verenso - Vereniging voor Specialisten Ouderengeneeskunde
- V&VN - Beroepsvereniging Verzorgenden Verpleegkundigen
- KNMP - Koninklijke Nederlandse Maatschappij ter bevordering der Pharmacie
- NVZA - Nederlandse Vereniging van Ziekenhuis Apothekers
- VGVZ - Vereniging van Geestelijk Verzorgers in Zorginstellingen
- NVA - Nederlandse Vereniging voor Anesthesiologie
- NVKG - Nederlandse Vereniging voor Klinische Geriatrie
- NVALT - Nederlandse Vereniging van Artsen voor Longziekten en Tuberculose
- NIP - Nederlands Instituut van Psychologen
- NVD - Nederlandse Vereniging voor Diëtisten
- NVLF - Nederlandse Vereniging voor Logopedie en Foniatrie
- NfN - Nederlandse Federatie voor Nefrologie
- NVvC - Nederlandse Verenigign voor Cardiologie
- NVN - Nederlandse Vereniging voor Neurologie
- Palliactief - Multidisciplinaire beroepsvereniging voor professionals
Onderstaande verenigingen autoriseren niet, maar stemmen in met de inhoud.
- NHG - Nederlands huisartsen Genootschap
- PFN - Patiëntenfederatie Nederland
- IVM - Instituut Verantwoord Medicijngebruik
- AHZN - De Associatie Hospicezorg Nederland
Procesbegeleiding en verantwoording
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg.
IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL-producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen.
Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
IKNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence based richtlijnen voor de palliatieve zorg tot een van haar primaire taken. IKNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Financiering en juridische betekenis
Deze richtlijn(module) is gefinancierd door ZonMW. De inhoud van de richtlijn(module) is niet beïnvloed door de financierende instantie.
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden in het dossier van de patiënt. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van elke zorgverlener, zowel BIG-geregistreerd als niet BIG-geregistreerd.
Disclaimer
Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wetlangdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt).
Alle werkgroepleden zijn afgevaardigd namens wetenschappelijke en beroepsverenigingen en hebben daarmee het mandaat voor hun inbreng. Het patiëntenperspectief (zie ook bijlage methoden) is vertegenwoordigd door middel van afvaardiging van een ervaringsdeskundige van de Nederlandse Federatie van Kankerpatiëntenorganisaties.
Bij de uitvoer van het literatuuronderzoek is een literatuuronderzoeker betrokken.
Werkgroepleden
Mevr. prof.dr. L. van Zuijlen, voorzitter, internist-oncoloog, NIV
Mevr. dr. H.J. van Esch, vicevoorzitter, specialist ouderengeneeskunde, Verenso
Mevr. drs. M. Tenk, huisarts, NHG
Dhr. MSc. L.A.W. de Jong, ziekenhuisapotheker, NVZA
Mevr. I. van Voorthuizen, verpleegkundig specialist ziekenhuis, V&VN
Mevr. S. Kobes, verpleegkundig specialist huisarts, V&VN
Mevr. MA W. van der Geugten, geestelijk verzorger, VGVZ
Dhr. drs. M.A.C. Slager, openbaar apotheker, KNMP
Mevr. dr. L. Tulner, klinisch geriater, NVKG
Mevr. drs. A. Rothengatter-Ophof, anesthesioloog-pijnarts, NVA
Mevr. drs. K.M. Efthymiou, anesthesioloog-pijnarts, NVA
Dhr. drs. A. de Graeff, internist, NIV
Mw. M.S. Vos, pyschiater, SCEN-arts
Mevr. drs. J.J.C. van der Velden, huisarts en adviseur/trainer, Pharos
Mevr. Msc E.M. Sauter, adviseur patiëntbelang, Patiëntenfederatie Nederland
Mevr. I. Rietkerk, psycholoog, NIP
Klankbordleden
Mevr. P.P.H. Cox, logopedist, NVLF
Mevr. dr. C.M.H.B. cardioloog, NVvC
Dhr. dr. H.W. van Hamersvelt, internist, NfN
Dhr. J.A.F. Koekkoek, neuroloog, NVN
Ondersteuning
Mevr. drs. I.D. van Trigt, adviseur (richtlijnen) palliatieve zorg, IKNL
Mevr. dr. S. Wiegersma, adviseur (richtlijnen) palliatieve zorg, IKNL
Mevr. MSc. F. van Heeckeren tot Overlaer, adviseur palliatieve zorg, IKNL
Dhr. dr. J. Vlayen, literatuuronderzoeker, IKNL
Mevr. F.E.A.H. Essers, secretaresse, IKNL
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van de werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen. Alle leden van de richtlijnwerkgroep en klankbordgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Federatie Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via richtlijnen@pznl.nl.
Elke module is opgebouwd volgens een vast stramien: uitgangsvraag, aanbevelingen, literatuurbespreking, conclusies, overwegingen en referenties. De antwoorden op de uitgangsvragen (dat zijn de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek. Sommige uitgangsvragen zijn zonder systematisch literatuuronderzoek uitgewerkt.
Knelpuntenanalyse
In de voorbereidende fase van de richtlijn is door de werkgroep een overzicht met knelpunten opgesteld. Deze knelpunten zijn middels een enquête voorgelegd aan zorgprofessionals via relevante beroeps- en wetenschappelijke verenigingen. Hierbij werd de respondenten gevraagd de knelpunten de prioriteren. Tevens was er de mogelijkheid om andere knelpunten aan te dragen. De uitkomsten van de knelpunteninventarisatie ziet u via de volgende hyperlink: Factsheet knelpuntenenquete Zorg in de stervensfase.
Om de knelpunten van naasten van patiënten in de stervensfase in kaart te brengen zijn interviews gehouden met 17 nabestaanden.
De resultaten van zowel de enquête als de interviews zijn besproken door de werkgroep en omgezet in uitgangsvragen.
Uitgangsvragen zonder systematisch literatuuronderzoek
Bij 15 modules is geen systematisch literatuuronderzoek verricht. De teksten en aanbevelingen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis en ervaringen uit de praktijk en waar mogelijk onderbouwd door (niet systematisch) literatuuronderzoek. Deze artikelen zijn niet methodologisch beoordeeld.
De GRADE-methodiek
Uitgangsvragen over markering, pijn, reutelen en dyspneu zijn via de evidence-based GRADE methodiek uitgewerkt.
Zoeken en selecteren
Bij deze modules is de uitgangsvraag omgezet naar één of meerdere onderzoeksvragen op basis van specifieke zoektermen. Daarnaast zijn uitkomstmaten aangegeven die voor de patiënt belangrijk zijn.
Aan de hand van deze zoektermen is gezocht in diverse elektronische databases naar wetenschappelijke literatuur. De zoekstrategieën per onderzoeksvraag vindt u in de bijlage ‘zoekverantwoording’.
Op basis van vooraf opgestelde in- en exclusiecriteria werd de gevonden literatuur geselecteerd, eerst op basis van de titel en samenvatting en vervolgens op basis van het gehele artikel. Per module zijn de aantallen gevonden artikelen en de aantallen geëxcludeerde studies te vinden in bijlage ‘zoekverantwoording’. Redenen voor exclusie zijn opgenomen in de exclusietabellen in de bijlage ‘zoekverantwoording’.
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
- Gerandomiseerde gecontroleerde studies (RCT's).
- Niet gerandomiseerde gecontroleerde studies (CCT's).
Waar deze niet voorhanden waren, werd verder gezocht naar vergelijkend cohortonderzoek.
Kwaliteit van individuele studies
Individuele studies werden beoordeeld door middel van de Cochrane Risk of Bias tool (gerandomiseerde studies) en de AMSTAR Risk of Bias tool (systematische reviews).
Kwaliteit van het bewijs
Vervolgens werd de kwaliteit van het bewijs beoordeeld volgens de GRADE-methodiek. De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. Zoals te zien is in tabel 1, starten RCT's hoog en observationele studies laag. Vijf factoren verlagen de kwaliteit van de bewijskracht en drie factoren kunnen de kwaliteit van de evidentie verhogen (zie tabel 1). Op deze manier werd de bewijskracht per uitkomstmaat gegradeerd.
Tabel 1. GRADE-methodiek voor het graderen van bewijs
| Kwaliteit van bewijs | Onderzoeksopzet | Verlagen als | Verhogen als |
|
Hoog Matig |
Gerandomiseerde studie
Observationele studie |
Beperkingen in de onderzoeksopzet Inconsistenties Indirectheid Imprecisie Publicatiebias |
Sterke associatie Dosis-respons relatie |
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-methodiek per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Voor het literatuuronderzoek werd door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn. Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs.
Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
1.1 De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
1.2 De uitkomstmaten wijzen in dezelfde richting (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen van de algehele kwaliteit van bewijs.
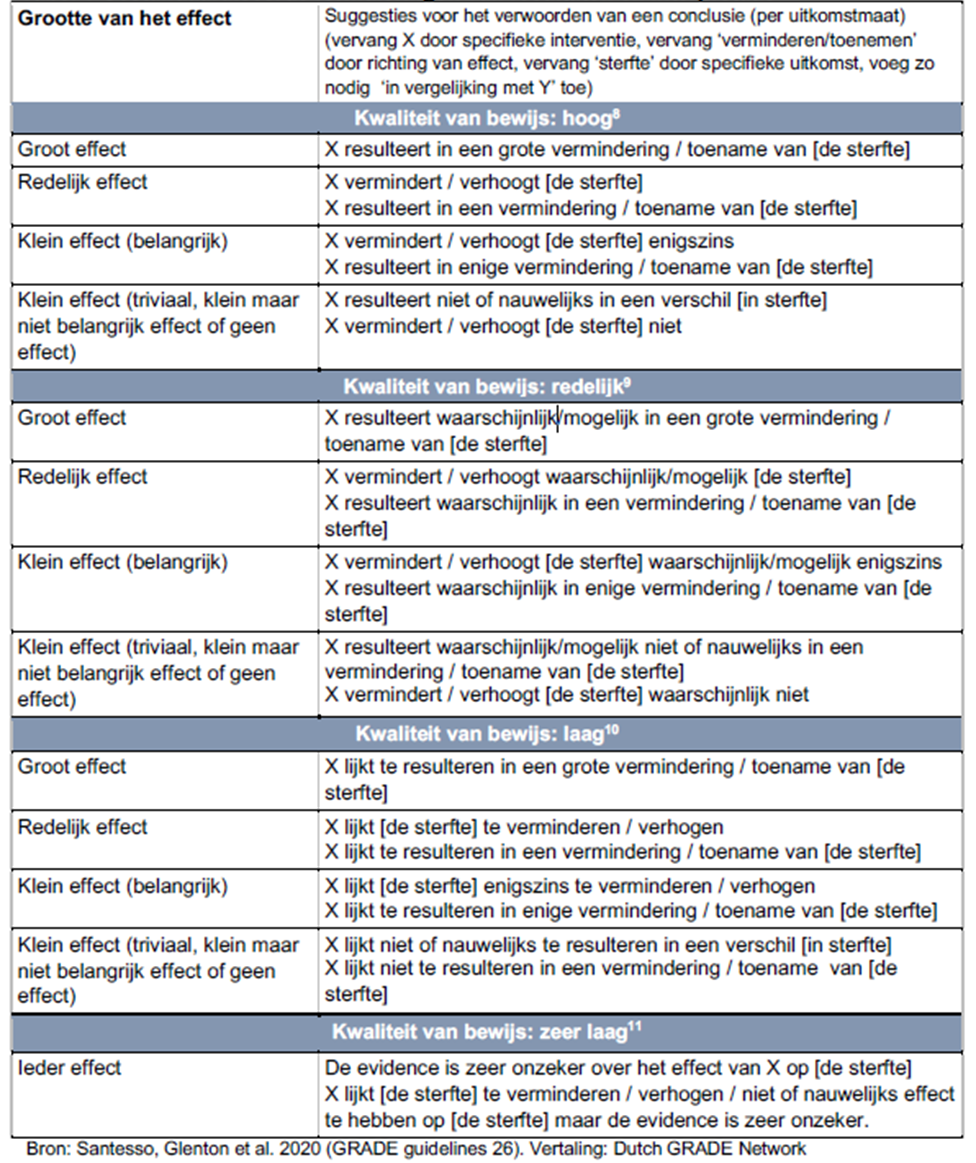
Op basis hiervan werden de conclusies geformuleerd (zie tabel 2 Gestandaardiseerde formuleringen van resultaten en interpretatie, overgenomen uit Tool GRADE voor interventies (zorginzicht.nl) [Dutch GRADE network, 2022]).
Tabel 2. Gestandaardiseerde formuleringen van resultaten en interpretatie
.png)

Grote en redelijke effecten zijn sowieso belangrijk. Kleine effecten kunnen belangrijk of onbelangrijk zijn. Bij het beslissen over de vraag of het een belangrijk of onbelangrijk effect betreft is een leidraad wat de drempelwaarde is waarboven of waaronder de beslissing (aanbeveling) zou veranderen.
Voor het uitvoeren van de literatuurstudie wordt door de werkgroep vastgesteld welke uitkomstmaten voor patiënten relevant zijn, met aandacht voor tevoren vastgestelde grenzen voor klinische relevantie [AQUA 2021], de zogenaamde minimum clinically important difference (MCID). Voor elke uitkomstmaat kan een MCID worden vastgesteld. Als het om één specifieke vragenlijst gaat dan kan de MCID worden vastgesteld door de werkgroep, maar voor veel vragenlijsten is deze op basis van onderzoek al vastgesteld. Als er voor een meta-analyse meerdere vragenlijsten (met als uitkomst een SMD (Gestandaardiseerd gemiddeld verschil tussen twee groepen)) zijn gebruikt of er is gebruik gemaakt van dichotome maten (met als uitkomst een RR (Relatief Risico)) dan wordt er in de meeste gevallen gebruik gemaakt van een vuistregel. Hierbij wordt een SMD van 0,2 (of -0,2) als grens voor MCID gezien [Cohen 1988] en bij een RR is dit 0,75 (of 1,25) [Guyatt 2011]. Met andere woorden als een SMD tussen de -0,2 en 0,2 of de RR tussen 0,75 en 1,25 valt is er geen klinisch relevant verschil tussen de vergeleken interventies. Een SMD vanaf (-)0,2 wordt een klein effect genoemd, vanaf (-)0,5 een redelijk effect en vanaf (-)0,8 een groot effect.
Formuleren van overwegingen
Naast het bewijs uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de modules. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen (figuur 1).
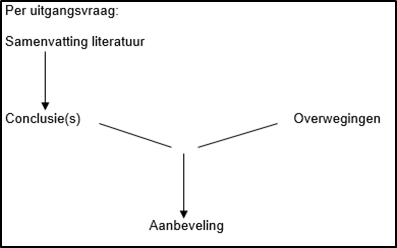
Figuur 1. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen:
Gewenste effecten
Gewenste effecten zijn bijvoorbeeld een verbetering van de kwaliteit van leven of vermindering van pijn.
Ongewenste effecten
Ongewenste effecten zijn bijvoorbeeld ernstige bijwerkingen of een langere ligduur in het ziekenhuis.
Kwaliteit van het bewijs
De kwaliteit van het bewijs weerspiegelt hoe zeker we ervan zijn dat het geschatte effect een bepaalde aanbeveling voldoende kan ondersteunen [Dutch Grade Network 2022]. Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Patiëntenperspectief
Beschreven wordt in hoeverre het bewijs aansluit bij de waarde en behoefte van de patiënt. Wat vindt de patiënt het belangrijkste? Of waar loopt de patiënt tegenaan? Is er voldoende bewijskracht voor de voor patiënten relevante uitkomsten? Wat zijn de consequenties voor patiënten (bijvoorbeeld opnameduur, kosten die zij zelf maken). Wegen de gewenste effecten op tegen de ongewenste effecten?
Balans van gewenste en ongewenste effecten
Beschreven wordt in hoeverre de voordelen opwegen tegen de nadelen. Ook de perspectieven van de patiënt en de professional worden belicht, als die verschillend zijn.
Economische overweginen en kosten-effectiviteit
In dit criterium worden de kosten en middelen beoordeeld
Gelijkheid (health equity)
Dit criterium gaat over de vraag of implementatie van de interventie leidt tot verbetering in gezondheid voor alle groepen in de maatschappij, bijvoorbeeld voor alle niveaus van sociaal-economische status. Een interventie waarvoor zelf de kosten moeten betaald, een lange reistijd vergen of waarvoor bepaalde vaardigheden nodig zijn kan leiden tot ongelijkheid (inequity).
Aanvaardbaarheid
Beschreven wordt in hoeverre de inventie aanvaardbaar is. Voor de beoordeling van dit criterium moet helder zijn wie de stakeholders zijn. Dit kunnen zorgprofessionals en patiënten (en hun naasten), maar ook zorgverzekeraars, beleidsmakers of andere betrokkenen zijn, afhankelijk van de setting en het gekozen perspectief.
Haalbaarheid
De balans tussen gewenste en ongewenste effecten kan in het voordeel van de interventie zijn, maar alleen wanneer implementatie van de interventie haalbaar is zal deze leiden tot de verwachte gezondheidswinst. Potentiële implementatie barrières zijn divers van aard, denk aan praktische, technische, juridische en logistieke aspecten, maar ook organisatorische aspecten, professionele interacties of personele capaciteit. Voorbeelden zijn beperkte beschikbaarheid van de interventie of training van zorgpersoneel in het buitenland. Een ander voorbeeld is duurzaamheid. Wanneer productie, toediening en/of gebruik van de interventie niet duurzaam is (bijvoorbeeld belastend voor het milieu), weegt dit mee in de beoordeling van haalbaarheid en daarmee de sterkte en richting van de aanbeveling. Bij een vergelijking van twee interventies kunnen de duurzaamheidsaspecten meewegen in de uiteindelijke formulering van de aanbeveling. Wanneer uitwerking van het duurzaamheidsaspect van belang is kan dit ook als additioneel criterium worden uitgewerkt.
Rationale voor de aanbeveling
Optioneel eindigt de overweging met een heel korte samenvatting waarom de aanbeveling voor of tegen de interventie adviseert en welke criteria zwaar en minder zwaar hebben gewogen. In het geval van een conditionele/zwakke aanbeveling worden de condities of voorwaarden behorend bij de aanbeveling beschreven.
Formuleren van aanbevelingen
Aanbevelingen in richtlijnen geven een antwoord op de uitgangsvraag. De GRADE-methodiek kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van de aanbevelingen reflecteert de mate van vertrouwen waarin - voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten. Zie voor de formulering van sterke en zwakke aanbevelingen tabel 3.
Tabel 3. Formulering van aanbevelingen
| Gradering van aanbeveling | Betekenis | Voorkeursformulering |
| Sterke aanbeveling voor | De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
Gebiedende wijs (Geef de patiënt …, Adviseer …) |
| Zwakke aanbeveling voor | De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
| Neutraal | ... | |
| Zwakke aanbeveling tegen | De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
| Sterke aanbeveling tegen | De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
Gebiedende wijs (Geef niet …, ontraden) |
Inbreng patiëntenperspectief
Een beleidsmedewerker van Patiëntenfederatie Nederland had zitting in de richtlijnwerkgroep. De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt. Met onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiënt meegenomen:
1.3 Met hulp van de Patiëntenfederatie Nederland zijn interviews gehouden met nabestaanden voor het inventariseren van de knelpunten.
1.4 De patiëntvertegenwoordiger was aanwezig bij de vergaderingen van de richtlijnwerkgroep.
1.5 De patiëntvertegenwoordigers heeft de conceptteksten beoordeeld om het patiëntenperspectief in de formulering van de definitieve tekst te optimaliseren.
1.6 De Patiëntenfederatie Nederland is geconsulteerd in de externe commentaarronde.
1.7 De Patiëntenfederatie Nederland heeft ingestemd met de inhoud van de richtlijn.
1.8 Patiënteninformatie/een patiëntensamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites.
Referenties
Cohen J. Statistical Power Analysis for the Behavioral Sciences. 2nd ed. Hillsdale, NJ: Lawrence Erlbaum Associates, Publishers; 1988.
Dutch GRADE Network. Toepassen GRADE voor interventies: tool. 2022. [Internet]. Beschikbaar op: Tool GRADE voor interventies (zorginzicht.nl). [Geopend 14-09-2022].
Guyatt GH, Oxman AD, Kunz R, Brozek J, Alonso-Coello P, Rind D, Devereaux PJ, Montori VM, Freyschuss B, Vist G, Jaeschke R, Williams JW Jr, Murad MH, Sinclair D, Falck-Ytter Y, Meerpohl J, Whittington C, Thorlund K, Andrews J, Schünemann HJ. GRADE guidelines 6. Rating the quality of evidence--imprecision. J Clin Epidemiol. 2011 Dec;64(12):1283-93. doi: 10.1016/j.jclinepi.2011.01.012. Epub 2011 Aug 11. Erratum in: J Clin Epidemiol. 2021 Sep;137:265.
Zorginstituut Nederland. AQUA-Leidraad. 2021. [Internet]. Beschikbaar op: Aqua-Leidraad (zorginzicht.nl). [Geopend 08-07-2022].
Van een kennislacune wordt gesproken als na kennissynthese geconstateerd wordt dat een gebrek aan kennis het maken van de afweging van gewenste en ongewenste effecten belemmert. De volgende vormen van kennislacunes kunnen worden onderscheiden [IQ healthcare 2013]:
- Er is geen gepubliceerd onderzoek gevonden dat aansluit op de geformuleerde uitgangsvraag (mits er optimaal gezocht is);
- Het gevonden onderzoek (één of meerdere studies) was van onvoldoende kwaliteit, vanwege
- Lage bewijskracht van het gebruikte onderzoekdesign (bijvoorbeeld observationeel of niet-vergelijkend onderzoek bij therapeutische interventies).
- De schatting van de effectmaat of -maten is niet precies (breed betrouwbaarheidsinterval), bijvoorbeeld doordat het onderzoek te klein in omvang was.
- De onderzoeksresultaten zijn inconsistent, waardoor geen goede conclusie kan worden getrokken over het effect en de effectgrootte.
- Het bewijs is indirect, door het gebruik van een andere patiëntenpopulatie dan waar de richtlijn op van toepassing is, andere uitkomst of andere determinanten of door uitsluitend indirecte vergelijkingen.
- Er is een grote kans op rapportage- of publicatiebias (bijvoorbeeld door een sterke mate van belangenverstrengeling).
De geformuleerde kennislacunes zullen door stichting PALZON worden beoordeeld op basis van onder andere:
- Al lopend onderzoek op het gebied.
- Hoe goed de lacune te onderzoeken is.
Deze informatie is op te vragen bij IKNL (richtlijnen@iknl.nl).
Kennislacunes in de richtlijn Zorg in de Stervensfase
Markering
- Over het effect van het herkennen van de stervensfase op de tevredenheid van naasten kan geen uitspraak gedaan worden bij gebrek aan wetenschappelijk bewijs.
- Er kan op grond van het huidige literatuuronderzoek geen uitspraak gedaan worden over de prognostische betekenis van reutelen, onrust, angst, verminderde inname van voeding, verminderde urineproductie en snelle pols.
Dyspneu
- Er is vrijwel geen wetenschappelijk bewijs gevonden dat het toevoegen van midazolam aan een reeds ingezette behandeling van dyspneu een significant gunstig bijdragend effect heeft.
- Er is vrijwel geen wetenschappelijk bewijs gevonden dat morfine gecombineerd met midazolam een significant effect heeft op dyspneu in vergelijking met morfine alleen en midazolam alleen bij kankerpatiënten in de stervensfase.
Pijn
- Er is vrijwel geen wetenschappelijk bewijs dat opioïden effect hebben op pijn in de stervensfase
- Over het effect van opioïden op comfort en kwaliteit van leven bij patiënten met pijn in de stervensfase bestaat geen wetenschappelijk bewijs gebaseerd op gerandomiseerde studies.
Reutelen – behandeling
Over het effect van medicamenteuze behandeling van reutelen in de stervensfase bestaat tegenstrijdig wetenschappelijk bewijs. Het nut ervan is onvoldoende onderzocht.
Reutelen - preventie
De waarde van medicamenteuze preventie van reutelen in de stervensfase is onvoldoende onderzocht.
Kunstmatige vochttoediening
Over het effect van kunstmatige vochttoediening op kwaliteit van leven van patiënten in de stervensfase
bestaat onvoldoende wetenschappelijk bewijs gebaseerd op gerandomiseerde studies.
Referenties
IQ healthcare. Tool kennislacunes in richtlijnen. Beschikbaar op: https://www.zorginzicht.nl/ontwikkeltools/ontwikkelen/kennislacunes-in-richtlijnen. [Geopend 20-04-2021].
Afkortingen
| ABC(-model) | Aandacht, Begeleiding, Crisis/Complexiteit |
| ADL(-handelingen) | Algemene Dagelijkse Levensverrichtingen |
| AQUA | Advies- en expertgroep Kwaliteitsstandaarden |
| ASCO(-richtlijn) | American Society of Clinical Oncology |
| AUC-ROC | Area Under the Receiver Operating Characteristic Curve |
| BI | Betrouwbaarheids Interval |
| BIG(-registratie) | Beroepen in de Individuele Gezondheidszorg |
| CBO | Centraal BegeleidingsOrgaan |
| CCT | Controlled Clinical Trial [niet gerandomiseerde gecontroleerde studie] |
| CI | Confidence Interval |
| COPD | Chronic Obstructive Pulmonary Disease |
| CURA (methode) | Concentreren, Uitstellen, Reflecteren, Actie ondernemen |
| DM | Diabetes Mellitus |
| DOS | Delirium Observatie Screening Scale |
| ECOG(-performance) | Eastern Cooperative Oncology Group |
| EQUIP | Enhancing Quality of Life in Patients |
| ESPEN | European Society for Clinical Nutrition and Metabolism |
| FICA | Faith of beliefs, Importance or influence, Community, Address |
| GFR | Glomerular Filtration Rate |
| GRADE | Grading of Recommendations Assessment, Development and Evaluation |
| HIS | Huisarts Informatie Systeem |
| ICD | Implantable Cardioverter |
| IM | IntraMusculair |
| ICPC | International Classification of Primary Care |
| IKNL | Integraal Kankercentrum Nederland |
| IPSO | Instellingen PsychoSociale Oncologie |
| IV | IntraVeneus |
| KNAW | Koninklijke Nederlandse Akademie van Wetenschappen |
| KNMG | Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst |
| LCP | Liverpool Care Pathway |
| MCID | Minimum Clinically Important Difference |
| MDO | Multidisciplinair overleg |
| NHG | Nederlands Huisartsen Genootschap |
| NICE(-richtlijn) | National Institute for Health and Care Excellence |
| NNT | Number Needed to Treat |
| NR | Niet Reanimeren |
| NRS | Numeric Rating Scale |
| NSAID | Non-Steroidal Anti-Inflammatory Drug |
| OR | Odds Ratio |
| PA | Phase Angle |
| PACSLAC | Pain Assessment Checklist for Seniors with Severe Dementia |
| PALZON | Palliatieve Zorg Nederland |
| PAIC | Pain Assessment in Impaired Cognition |
| PAINAD | Pain Assessment in Advanced Dementia Scale |
| PaTz | Palliatieve Zorg Thuis |
| PICO | Patient Intervention Comparison Outcome |
| PPS | Palliatieve Performance Score |
| QoL | Quality of Life |
| RCT | Randomized Controlled Trial [gerandomiseerde gecontroleerde studie] |
| RR | Relatief Risico |
| REPOS | Rotterdam Elderly Pain Observation Scale |
| SC | SubCutaan |
| SEH | Spoed Eisende Hulp |
| SMD | Standardized Mean Difference |
| SMD | Standardized Mean Difference |
| SR | Systematische Reviews |
| VK | Verenigd Koninkrijk |
| VTPZ | Vrijwilligers Palliatieve en Terminale Zorg |
| WHO-ladder | Wereld Gezondheidsorganisatie pijnladder |
| Wlz | Wet langdurige zorg |
| Wmo | Wet maatschappelijke ondersteuning |
| ZonMW | Nederlandse organisatie voor gezondheidsonderzoek en zorginnovatie |
| Zvw | Zorgverzekeringswet |
Begrippen
95% Betrouwbaarheidsinterval (95%-BI)
Een betrouwbaarheidsinterval biedt dezelfde informatie als een p-waarde, maar geeft daarnaast ook (een indruk van) het interval waarbinnen de werkelijke waarde met 95% waarschijnlijkheid ligt.
Body of evidence
Het totaal aan wetenschappelijk bewijsmateriaal dat voorhanden is om een uitgangsvraag per uitkomstmaat te beantwoorden.
Centrale zorgverlener
De centrale zorgverlener is het belangrijkste aanspreekpunt voor de patiënt en diens naasten en het gehele team van betrokken zorgverleners. Deze aangewezen eerstverantwoordelijke is in principe een BIG-geregistreerde zorgverlener met concrete taken en verantwoordelijkheden op het gebied van palliatieve zorgverlening, coördinatie en continuïteit van de zorg. In samenspraak met de patiënt en diens naasten worden de taken van de centrale zorgverlener uitgevoerd door de hoofdbehandelaar, danwel gedelegeerd aan een ander (in palliatieve zorg gespecialiseerd) teamlid.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Consultatieteam palliatieve zorg
Een consultatieteam palliatieve zorg bestaat uit artsen, verpleegkundigen en andere professionals die in palliatieve zorg gespecialiseerd zijn. Ze zijn middels erkende opleidingen in palliatieve zorg gekwalificeerd en hebben specifieke kennis over en vaardigheden in complexe palliatieve zorg. De teamleden zijn werkzaam in een vakgebied waar palliatieve zorg frequent deel uitmaakt van de dagelijkse praktijk, of zelfs de belangrijkste focus is. Er zijn vele tientallen teams, met ieder een eigen (lokaal/regionaal) werkgebied.
Cohortonderzoek
Een observationele onderzoeksmethode waarin de onderzoekers bij een groep personen door herhaalde meting kijken naar de invloed van factoren op een uitkomst na een bepaalde follow-up-periode, het karakter van de dataverzameling is retrospectief dan wel prospectief.
Evidence-based richtlijnontwikkeling (EBRO)
Een methode om een richtlijn of kwaliteitsstandaard te ontwikkelen volgens de stappen van evidence-based medicine/richtlijnontwikkeling: probleem verwoorden in een beantwoordbare vraag, efficiënt zoeken naar het beste bewijsmateriaal, kritische beoordeling kwaliteit, beoordeling relevantie effect, toepassen.
GRADE (Grading of Recommendations Assessment, Development and Evaluation)
Een beoordelingssysteem dat is ontwikkeld om de kwaliteit van bewijs en sterkte van een aanbeveling te bepalen bedoeld voor systematisch literatuuronderzoek en richtlijnontwikkeling.
Individueel Zorgplan
Een individueel zorgplan (ook wel ondersteuningsplan genoemd) is een document waarin afspraken zijn vastgelegd over de ondersteuning die een cliënt ontvangt. Deze afspraken worden in gezamenlijk overleg tussen cliënt, naasten/(wettelijk) vertegenwoordiger en de zorgverleners gemaakt en worden door beide partijen voor akkoord ondertekend.
Mantelzorger
Een mantelzorger speelt een sleutelrol in het bieden van ondersteuning en zorg aan de patiënt, ongeacht of deze thuis, in een ziekenhuis, verpleeghuis of in een hospice verblijft. Een goede samenwerking tussen zorgverleners, vrijwilligers en mantelzorgers is gewenst. Houd rekening met verschillende rollen die een mantelzorger kan vervullen: als naaste, schaduwpatiënt, collega-zorgverlener en expert (over het leven van de patiënt).
Bron: Kwaliteitskader Palliatieve Zorg Nederland 2017.
Meetinstrument
Gestructureerd vormgegeven hulpmiddelen, gebaseerd op uitkomsten van wetenschappelijk onderzoek, die zowel de patiënt als zorgverlener helpen inzicht te vergroten in de problematiek van de patiënt en/of diens naasten, ter ondersteuning van de besluitvorming rond de inzet van interventies (dan wel het nalaten daarvan) en de monitoring van uitkomsten.
Een meetinstrument is een hulpmiddel om iets, bijvoorbeeld een verschijnsel, ervaring, oordeel, meetbaar te maken.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
MeSH (Medical Subject Headings)
Gestandaardiseerde trefwoorden, die je kunt opzoeken in de MeSH Database.
Meta-analyse
Een statistische techniek waarbij de resultaten van eerder uitgevoerde onderzoeken worden samengenomen (gepoold) om een preciezere uitspraak te kunnen doen over een bepaalde relatie.
Naasten
Naasten worden gedefinieerd als diegenen die ten aanzien van zorg, emotionele betrokkenheid en kennis de patiënt het meest nabij zijn. Naasten kunnen bloedverwanten zijn of verwanten door huwelijk en partnerschap, maar ook vrienden. De patiënt bepaalt wie als zijn naasten moeten worden beschouwd.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Gelet op het medisch beroepsgeheim zal een zorgverlener wanneer met de naasten wordt gesproken, indien mogelijk, hierover afstemmen met de patiënt.
Nazorg
Nazorg is een onderdeel van rouw- en verliesbegeleiding en omvat de zorg en ondersteuning die – in het kader van palliatieve zorg – door de betrokken zorgverleners geboden wordt aan de nabestaanden van de overleden patiënt. Hierbij wordt direct na het overlijden adequaat ingespeeld op wat familie en naasten nodig hebben op praktisch, psychosociaal en spiritueel gebied om de periode van rouw en verliesverwerking goed te kunnen doorlopen.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Palliatieve fase
Om pragmatische redenen wordt in de context van deze richtlijn die fase bedoeld waarbij het antwoord op de Surprise Question 'Zou het mij verbazen wanneer deze patiënt in de komende 12 maanden komt te overlijden?' door de zorgverlener met 'nee' wordt beantwoord.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Palliatieve zorg
Palliatieve zorg is zorg die beoogt de kwaliteit van het leven te verbeteren van patiënten en hun naasten die te maken hebben met een levensbedreigende aandoening of kwetsbaarheid, door het voorkomen en verlichten van lijden, door middel van vroegtijdige signalering en zorgvuldige beoordeling en behandeling van problemen van fysieke, psychische, sociale en spirituele aard. Gedurende het beloop van de ziekte of kwetsbaarheid heeft palliatieve zorg oog voor het behoud van autonomie, toegang tot informatie en keuzemogelijkheden.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Palliatieve sedatie
Palliatieve sedatie is een medische handeling die verlagen van het bewustzijn als gevolg heeft, met als doel om lijden te verlichten.
PaTz
PaTz, de afkorting voor Palliatieve zorg Thuis, is een werkwijze om de kwaliteit, samenwerking en overdracht rond de palliatieve zorg thuis te verbeteren. De kern van PaTz is Tijdig, Deskundig en Samen. Huisartsen en wijkverpleegkundigen uit eenzelfde werkgebied komen zes keer per jaar bij elkaar om patiënten in de palliatieve fase in kaart te brengen, te bespreken en op te nemen in een palliatief zorgregister. In de besprekingen staan tijdige, persoonsgerichte zorg, deskundigheid ontwikkelen (naast casuïstiek ook gerichte thema’s) en elkaar steunen centraal. Dit wordt begeleid door een inhoudelijk deskundige op het gebied van palliatieve zorg en waar wenselijk participeren andere professionals in een PaTz bijeenkomst. Voor meer informatie over PaTz zie https://www.patz.nu/ of neem contact op via info@patz.nl.
PICO (Patient Intervention Comparison Outcome)
Dit wordt ook wel Patiënt Interventie Controle Uitkomst genoemd, is een ordeningssystematiek om een klinisch probleem om te zetten in een concrete, beantwoordbare vraag.
Proactieve zorgplanning
Proactieve zorgplanning is het proces van vooruit denken, plannen en organiseren. Met gezamenlijke besluitvorming als leidraad is proactieve zorgplanning een continu en dynamisch proces van communicatie over huidige en toekomstige levensdoelen en keuzes en welke zorg daar nu en in de toekomst bij past.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Randomised controlled trial (RCT)
Een experimentele onderzoekopzet waarbij de indeling tussen interventie- en controlegroep willekeurig gekozen wordt. Het is een wetenschappelijke onderzoeksmethode in de biowetenschappen, met name in de geneeskunde, waarbij wordt getracht de vraag te beantwoorden of een bepaalde interventie werkzaam of zinvol is.
Regiebehandelaar
Als de aard of de complexiteit van de te verlenen zorg dat nodig maakt, spreken alle betrokken zorgverleners af dat één van hen wordt aangewezen als regiebehandelaar. Deze ziet er in elk geval op toe dat:
- De continuïteit en de samenhang van de zorgverlening aan de cliënt wordt bewaakt en waar nodig een aanpassing van de gezamenlijke behandeling in gang wordt gezet.
- Er adequate informatie-uitwisseling en voldoende overleg is tussen bij de behandeling betrokken zorgverleners.
- Er één aanspreekpunt is voor het tijdig beantwoorden van vragen over de behandeling van de cliënt of diens naaste betrekking(en). De regiebehandelaar hoeft niet zelf aanspreekpunt te zijn.
Het aanspreekpunt hoeft niet alle vragen zelf inhoudelijk te kunnen beantwoorden, maar moet wel de weg naar de antwoorden weten.
De zorgverleners zorgen ervoor dat deze afspraken duidelijk zijn voor de patiënt of diens naasten.
De regiebehandelaar is niet noodzakelijkerwijs een arts, al zal dat vaak wel het geval zijn. Afhankelijk van de omstandigheden en de zorgsector kan ook een zorgverlener van een andere beroepsgroep, bijvoorbeeld een physician-assistant, een verpleegkundig specialist dan wel verpleegkundige of een andere zorgverlener de rol van regiebehandelaar vervullen.
Bron: KNMG Handreiking Verantwoordelijkheidsverdeling bij samenwerking in de zorg. 2022. Beschikbaar op https://www.knmg.nl/advies-richtlijnen/dossiers/verantwoordelijkheidsverdeling.htm.
Stervensfase
De stervensfase omvat de laatste dagen (tot zeven dagen) van het leven. Er is sprake van een onomkeerbaar fysiologisch proces dat in gang is gezet, waardoor het overlijden aanstaande is.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Surprise question
Indien het antwoord op de surprise question - ‘Zou u verbaasd zijn als deze patiënt in de komende twaalf maanden komt te overlijden?’ - ontkennend is, dan wordt hiermee het stadium gemarkeerd waarin de situatie van de patiënt zich kan wijzigen door snelle achteruitgang. Het maken van goede afspraken en vooruitkijken krijgt nu nog meer prioriteit. De surprise question is niet bedoeld als ‘voorspeller’ van het laatste levensjaar, maar om tijdig de behoefte aan palliatieve zorg te herkennen en te zorgen dat zorgverleners gaan anticiperen op de zorg die komen gaat.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Systematische review
Een samenvatting van de literatuur over een specifiek onderwerp waarin op een transparante en gestructureerde wijze data verzameld en beschreven wordt om vertekening te voorkomen. Een systematische review kan kwalitatieve en/of kwantitatieve onderzoeken beschrijven.
Vertegenwoordiger
Een vertegenwoordiger is bij wet bevoegd om beslissingen te nemen op het gebied waarop de patiënt wilsonbekwaam is. De vertegenwoordiger treedt namens de wilsonbekwame patiënt op en behartigt diens belangen zo goed als mogelijk.
De volgende personen kunnen (in rangorde) als vertegenwoordiger optreden:
- Een door de rechter benoemde curator of mentor (een wettelijk vertegenwoordiger).
- Een schriftelijk door de patiënt gemachtigde persoon.
- De echtgenoot, geregistreerd partner of ander levensgezel van de patiënt, tenzij deze persoon dat niet wenst, dan wel, indien ook zodanige persoon ontbreekt.
- De ouder, kind, broer of zus, grootouder of kleinkind van de patiënt, tenzij deze persoon dat niet wenst.
Bron: WGBO artikel 7:465 lid 3 BW
Waakmand (of: waakdoos/waakkoffer)
Een waakmand is een hulpmiddel bedoeld voor naasten om invulling te geven aan het waken. Het is een mand, doos of koffer met boekjes met gedichten, religieuze teksten (bijvoorbeeld een bijbel) en kinderverhalen over afscheid en sterven om aan het (sterf) bed voor te kunnen lezen. De ‘waakmand’ kan nog meer bevatten zoals (elektrische) kaarsjes, essentiële olie met verstuiver of met producten voor (hand) massage en muziek om het waken verder vorm te kunnen geven.
Wilsbekwaamheid
Wilsbekwaamheid wordt in de ethiek beschreven als het individuele vermogen om zelfstandig beslissingen te nemen. Een patiënt wordt voor wilsonbekwaam gehouden als hij niet in staat kan worden geacht tot een redelijke waardering van zijn belangen aangaande een bepaalde (behandelings)beslissing. Wilsbekwaamheid wordt verondersteld zolang het tegendeel niet is aangetoond. In de literatuur worden verschillende benaderingen van wilsbekwaamheid onderscheiden, met verschillende criteria. Meest bekend is de cognitieve benadering. Hierin is wilsbekwaamheid afhankelijk van de aanwezigheid van voldoende cognitieve vermogens bij de patiënt. Een patiënt is volledig wilsbekwaam als hij voldoet aan vier criteria. Deze criteria zijn:
• Kenbaar kunnen maken van een keuze.
• Begrijpen van relevante informatie.
• Beseffen en waarderen van de betekenis van de informatie voor de eigen situatie;
• Logisch redeneren en betrekken van de informatie in het overwegen van behandelopties
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Zorg in de stervensfase
Zorg in de stervensfase is zorg in de laatste dagen (tot zeven dagen) van het leven.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Zorgpad Stervensfase
Het Zorgpad Stervensfase is een hulpmiddel dat helpt om de kwaliteit van zorg in de stervensfase te optimaliseren. Het is een zorgdossier, checklist en evaluatie-instrument in één. Op het moment dat het behandelteam verwacht dat de patiënt binnen enkele uren of dagen overlijdt, kan het zorgpad worden ingezet.
