Bijlagen
- Vastgesteld: 10-09-2024
- Regiehouder: Stichting PZNL
Autorisatiedatum en geldigheid
Deze richtlijn is goedgekeurd op 10 september 2024. De eigenaars van de richtlijn moeten kunnen aantonen dat de richtlijn zorgvuldig en met de vereiste deskundigheid tot stand is gekomen. Bij voorkeur beoordelen de eigenaars jaarlijks de (modules van de) richtlijn op actualiteit. Zo nodig wordt de richtlijn tussentijds op onderdelen bijgesteld. De geldigheidstermijn van de richtlijn is maximaal 5 jaar na vaststelling. Indien de inhoud dan nog actueel wordt bevonden, wordt de geldigheidsduur verlengd. De geldigheid van de (modules van de) richtlijn komt eerder te vervallen, indien nieuwe ontwikkelingen aanleiding zijn tot (modulaire) herziening. Stichting PZNL draagt gedurende de hele geldigheidsduur zorg voor het beheer en de ontsluiting van deze richtlijn.
Initiatief en betrokken verenigingen
Initiatief
Agendacommissie richtlijnen palliatieve zorg (KNMG/IKNL)
IKNL (Integraal Kankercentrum Nederland)
Regiehouder
Stichting PZNL is als regiehouder van deze richtlijn de eerstverantwoordelijke voor de actualiteit van (de modules van) deze richtlijn en daarmee de eerstverantwoordelijke om bij te houden of de richtlijn geüpdatet moet worden.
Eigenaarschap
Het eigenaarschap van deze richtlijn ligt bij de beroeps- en wetenschappelijke verenigingen die de herziening hebben uitgevoerd en de richtlijn hebben geautoriseerd.
Deze richtlijn is geautoriseerd door:
- Nederlandse Internisten Vereniging (NIV)
- Nederlandse Vereniging voor Dermatologie en Venereologie (NVDV)
- Nederlandse Vereniging voor Radiotherapie en Oncologie (NVRO)
- Beroepsvereniging Verzorgenden Verpleegkundigen (V&VN)
- *WCS Kenniscentrum Wondzorg
- *Stichting Darmkanker Nederland namens Patiëntenfederatie Nederland (PFN)
*Deze verenigingen autoriseren niet, maar stemmen in met de inhoud.
Procesbegeleiding en verantwoording
IKNL (Integraal Kankercentrum Nederland) is het kennis- en kwaliteitsinstituut voor professionals en bestuurders in de oncologische en palliatieve zorg dat zich richt op het continu verbeteren van de oncologische en palliatieve zorg. IKNL benadert preventie, diagnose, behandeling, nazorg en palliatieve zorg als een keten waarin de patiënt centraal staat. Om kwalitatief goede zorg te waarborgen ontwikkelt IKNL-producten en diensten ter verbetering van de oncologische zorg, de nazorg en de palliatieve zorg, zowel voor de inhoud als de organisatie van de zorg binnen en tussen instellingen. Daarnaast draagt IKNL nationaal en internationaal bij aan de beleidsvorming op het gebied van oncologische en palliatieve zorg.
Sinds 1 januari 2024 is de procesbegeleiding van richtlijnen ondergebracht bij stichting PZNL. Stichting PZNL rekent het (begeleiden van) ontwikkelen, implementeren en evalueren van multidisciplinaire, evidence-based richtlijnen voor de palliatieve zorg tot een van haar primaire taken. Stichting PZNL werkt hierbij conform de daarvoor geldende (inter)nationale kwaliteitscriteria. Bij ontwikkeling gaat het in toenemende mate om onderhoud (modulaire revisies) van reeds bestaande richtlijnen.
Financiering en juridische betekenis
Deze richtlijn(module) is gefinancierd door ZonMW. De inhoud van de richtlijn(module) is niet beïnvloed door de financierende instantie.
Een richtlijn is een kwaliteitsstandaard. Een kwaliteitsstandaard beschrijft wat goede zorg is, ongeacht de financieringsbron (Zorgverzekeringswet (Zvw), Wet langdurige zorg (Wlz), Wet maatschappelijke ondersteuning (Wmo), aanvullende verzekering of eigen betaling door de cliënt/patiënt). Opname van een kwaliteitsstandaard in het Register van Zorginstituut Nederland betekent dus niet noodzakelijkerwijs dat de in de kwaliteitsstandaard beschreven zorg verzekerde zorg is.
De richtlijn bevat aanbevelingen van algemene aard. Het is mogelijk dat deze aanbevelingen in een individueel geval niet van toepassing zijn. Er kunnen zich feiten of omstandigheden voordoen waardoor het wenselijk is dat in het belang van de patiënt van de richtlijn wordt afgeweken. Wanneer wordt afgeweken, dient dit beargumenteerd gedocumenteerd te worden in het dossier van de patiënt. De toepassing van de richtlijnen in de praktijk is de verantwoordelijkheid van elke zorgverlener, zowel BIG-geregistreerd als niet BIG-geregistreerd.
Referentie
Refereer naar deze richtlijn als: PZNL. Richtlijn Oncologische ulcera in de palliatieve fase 2024. [Internet]. Beschikbaar op: [URL]. [Geopend op: Datum].
Alle werkgroepleden zijn afgevaardigd namens wetenschappelijke en beroepsverenigingen en hebben daarmee het mandaat voor hun inbreng. Het patiëntenperspectief (zie ook de bijlage ‘methode’) is vertegenwoordigd door middel van afvaardiging van patiëntvertegenwoordiger van de Stichting Darmkanker.
Bij de uitvoer van het literatuuronderzoek is een literatuuronderzoeker betrokken.
Werkgroepleden
Dhr. dr. A. de Graeff, voorzitter, internist-oncoloog/hospice-arts, NIV
Mevr. Dr. L. Valkenburg-van Iersel, lid, internist-oncoloog, NIV
Mevr. Dr. R. van den Bos, lid, dermatoloog, NVDV
Dhr. Dr. J.H. Franssen, lid, radiotherapeut, NVRO
Mevr. R. Huitema-de Ruiter, lid, palliatief consultent-pijnconsulent, V&VN
Mevr. H. de Visser, lid, wondconsulent, WCS Kenniscentrum Wondzorg
Mevr. M. Kempkes, lid, wondconsulent, WCS Kenniscentrum Wondzorg
Klankbordleden
Mevr. S. Dronkers, coördinator patiënten participatie, onderzoek en belangenbehartiging, Stichting Darmkanker Nederland namens Patiëntenfederatie Nederland
Ondersteuning
Mevr. M.J. Roelofsen, procesbegeleider, adviseur palliatieve zorg, IKNL (tot 1-1-2024)
Mevr. L. Kočo, procesbegeleider, adviseur richtlijnen palliatieve zorg, stichting PZNL (vanaf 1-1-2024)
Mevr. drs. I.D. van Trigt, procesbegeleider, senior-adviseur palliatieve zorg, IKNL, stichting PZNL (vanaf 1-1-2024)
Mevr. F.E.A.H. Essers, secretaresse, IKNL
Dhr. dr. J. Vlayen, literatuuronderzoeker, ME-TA
Om de beïnvloeding van de richtlijnontwikkeling of formulering van de aanbevelingen door conflicterende belangen te minimaliseren zijn de leden van de werkgroep gemandateerd door de wetenschappelijke en beroepsverenigingen. Alle leden van de richtlijnwerkgroep en klankbordgroep hebben verklaard onafhankelijk gehandeld te hebben bij het opstellen van de richtlijn. Een onafhankelijkheidsverklaring ‘Code ter voorkoming van oneigenlijke beïnvloeding door belangenverstrengeling' zoals vastgesteld door onder meer de KNAW, KNMG, Gezondheidsraad, CBO, NHG en Orde van Medisch Specialisten is door de werkgroepleden bij aanvang en bij afronding van het traject ingevuld. De bevindingen zijn schriftelijk vastgelegd in de belangenverklaring en opvraagbaar via richtlijnen@pznl.nl
Elke module is opgebouwd volgens een vast stramien: uitgangsvraag, aanbevelingen, literatuurbespreking, conclusies, overwegingen en referenties. De antwoorden op de uitgangsvragen (dat zijn de aanbevelingen in deze richtlijn) zijn voor zover mogelijk gebaseerd op gepubliceerd wetenschappelijk onderzoek. Enkele uitgangsvragen zijn zonder systematisch literatuuronderzoek uitgewerkt.
Knelpuntenanalyse
In de voorbereidende fase van de richtlijn is een overzicht met knelpunten opgesteld. Deze knelpunten zijn middels een enquête voorgelegd aan zorgprofessionals via relevante beroeps- en wetenschappelijke verenigingen. Hierbij werd de respondenten gevraagd de knelpunten te prioriteren. Tevens was er de mogelijkheid om andere knelpunten aan te dragen.
De uitkomsten van de knelpunteninventarisatie ziet u via onderstaande hyperlink: Factsheet knelpunteninventarisatie Oncologische ulcera in de palliatieve fase (maart 2023).
- Deze resultaten zijn door de werkgroep besproken en omgezet in uitgangsvragen.
Ontwikkeling module(s)
Uitgangsvragen zonder systematisch literatuuronderzoek
Bij negen modules is geen systematisch literatuuronderzoek verricht. De teksten en aanbevelingen zijn uitsluitend gebaseerd op overwegingen die zijn opgesteld door de werkgroepleden op basis van kennis en ervaringen uit de praktijk en waar mogelijk onderbouwd door (niet systematisch) literatuuronderzoek. Deze artikelen zijn niet methodologisch beoordeeld.
De GRADE-methodiek
Uitgangsvragen geuroverlast, bloeding en pijn zijn via de evidence-based GRADE methodiek uitgewerkt.
Zoeken en selecteren
Bij deze modules is de uitgangsvraag omgezet naar één of meerdere onderzoeksvragen op basis van specifieke zoektermen. Daarnaast zijn door de werkgroep uitkomstmaten aangegeven die voor de patiënt belangrijk zijn. Deze uitkomstmaten zijn gewaardeerd op basis van belang bij de besluitvorming en hierdoor onderverdeeld in cruciale, belangrijke en niet-belangrijke uitkomstmaten.
Aan de hand van deze zoektermen is gezocht in diverse elektronische databases naar wetenschappelijke literatuur. De zoekstrategieën per onderzoeksvraag vindt u in de bijlage ‘zoekverantwoording’.
Op basis van vooraf opgestelde in- en exclusiecriteria werd de gevonden literatuur geselecteerd, eerst op basis van de titel en samenvatting en vervolgens op basis van het gehele artikel. Per module zijn de aantallen gevonden artikelen en de aantallen geëxcludeerde studies te vinden in bijlage ‘zoekverantwoording’. Redenen voor exclusie zijn opgenomen in de exclusietabellen in de bijlage ‘zoekverantwoording’.
Naast de selectie op relevantie werd tevens geselecteerd op bewijskracht. Hiervoor werd gebruik gemaakt van de volgende hiërarchische indeling van studiedesigns gebaseerd op bewijskracht:
Gerandomiseerde gecontroleerde studies (RCT's).
Niet gerandomiseerde gecontroleerde studies (CCT's).
Waar deze niet voorhanden waren, werd verder gezocht naar vergelijkend cohortonderzoek.
Kwaliteit van individuele studies
Individuele studies werden beoordeeld door middel van de Cochrane Risk of Bias tool (gerandomiseerde studies) en de AMSTAR Risk of Bias tool (systematische reviews).
Kwaliteit van het bewijs
Vervolgens werd de kwaliteit van het bewijs beoordeeld volgens de GRADE-methodiek. De kwaliteit van bewijs wordt weergegeven in vier categorieën: hoog, matig, laag en zeer laag. Zoals te zien is in tabel 1, starten RCT's hoog en observationele studies laag. Vijf factoren verlagen de kwaliteit van de bewijskracht en drie factoren kunnen de kwaliteit van de evidentie verhogen (zie tabel 1). Op deze manier werd de bewijskracht per uitkomstmaat gegradeerd.
Tabel 1. GRADE-methodiek voor het graderen van bewijs
| Kwaliteit van bewijs | Onderzoeksopzet | Verlagen als | Verhogen als |
| Hoog | Gerandomiseerde studie |
Beperkingen in de onderzoeksopzet Inconsistenties Indirectheid Imprecisie Publicatiebias |
Sterke associatie Dosis-respons relatie
|
| Matig | |||
| Laag | Observationele studie | ||
| Zeer laag |
Algehele kwaliteit van bewijs
Omdat het beoordelen van de kwaliteit van bewijs in de GRADE-methodiek per uitkomstmaat geschiedt, is er behoefte aan het bepalen van de algehele kwaliteit van bewijs. Voor het literatuuronderzoek werd door de richtlijnwerkgroep bepaald welke uitkomstmaten cruciaal, belangrijk en niet belangrijk zijn. Het niveau van de algehele kwaliteit van bewijs wordt in principe bepaald door de cruciale uitkomstmaat met de laagste kwaliteit van bewijs.
Als echter de kwaliteit van het bewijs verschilt tussen de verschillende cruciale uitkomstmaten zijn er twee opties:
- De uitkomstmaten wijzen in verschillende richtingen (zowel gewenst als ongewenste effecten) of de balans tussen gewenste en ongewenste effecten is onduidelijk, dan bepaalt de laagste kwaliteit van bewijs van de cruciale uitkomstmaten de algehele kwaliteit van bewijs;
- De uitkomstmaten wijzen in dezelfde richting (richting gewenst of richting ongewenst effecten), dan bepaalt de hoogste kwaliteit van bewijs van de cruciale uitkomstmaat dat op zichzelf voldoende is om de interventie aan te bevelen van de algehele kwaliteit van bewijs.
Op basis hiervan werden de conclusies geformuleerd (zie tabel 2, overgenomen uit Tool GRADE voor interventies (zorginzicht.nl) [Dutch GRADE network, 2022]).
Tabel 2. Gestandaardiseerde formuleringen van resultaten en interpretatie
| Grootte van het effect | Suggesties voor het verwoorden van een conclusie (per uitkomstmaat) (vervang X door specifieke interventie, vervang ‘verminderen/toenemen’ door richting van effect, vervang ‘sterfte’ door specifieke uitkomst, voeg zo nodig ‘in vergelijking met Y’ toe) |
| Kwaliteit van bewijs: hoog8 | |
| Groot effect | X resulteert in een grote vermindering / toename van [de sterfte] |
| Redelijk effect | X vermindert / verhoogt [de sterfte] X resulteert in een vermindering / toename van [de sterfte] |
| Klein effect (belangrijk) | X vermindert / verhoogt [de sterfte] enigszins X resulteert in enige vermindering / toename van [de sterfte] |
| Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) | X resulteert niet of nauwelijks in een verschil [in sterfte] X vermindert / verhoogt [de sterfte] niet |
| Kwaliteit van bewijs: redelijk9 | |
| Groot effect | X resulteert waarschijnlijk/mogelijk in een grote vermindering / toename van [de sterfte] |
| Redelijk effect | X vermindert / verhoogt waarschijnlijk/mogelijk [de sterfte] X resulteert waarschijnlijk in een vermindering / toename van [de sterfte] |
| Klein effect (belangrijk) | X vermindert / verhoogt [de sterfte] waarschijnlijk/mogelijk enigszins X resulteert waarschijnlijk in enige vermindering / toename van [de sterfte] |
| Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) | X resulteert waarschijnlijk/mogelijk niet of nauwelijks in een verschil [in sterfte] X vermindert / verhoogt [de sterfte] waarschijnlijk niet |
| Kwaliteit van bewijs: laag10 | |
| Groot effect | X lijkt te resulteren in een grote vermindering / toename van [de sterfte] |
| Redelijk effect | X lijkt [de sterfte] te verminderen / verhogen X lijkt te resulteren in een vermindering / toename van [de sterfte] |
| Klein effect (belangrijk) | X lijkt [de sterfte] enigszins te verminderen / verhogen X lijkt te resulteren in enige vermindering / toename van [de sterfte] |
| Klein effect (triviaal, klein maar niet belangrijk effect of geen effect) | X lijkt niet of nauwelijks te resulteren in een verschil [in sterfte] X lijkt niet te resulteren in een vermindering / toename van [de sterfte] |
| Kwaliteit van bewijs: zeer laag11 | |
| Ieder effect | De evidence is zeer onzeker over het effect van X op [de sterfte] X lijkt [de sterfte] te verminderen / verhogen / niet of nauwelijks effect te hebben op [de sterfte] maar de evidence is zeer onzeker. |
Grote en redelijke effecten zijn sowieso belangrijk. Kleine effecten kunnen belangrijk of onbelangrijk zijn. Bij het beslissen over de vraag of het een belangrijk of onbelangrijk effect betreft is een leidraad wat de drempelwaarde is waarboven of waaronder de beslissing (aanbeveling) zou veranderen.
Voor het uitvoeren van de literatuurstudie wordt door de werkgroep vastgesteld welke uitkomstmaten voor patiënten relevant zijn, met aandacht voor tevoren vastgestelde grenzen voor klinische relevantie [AQUA 2021], de zogenaamde minimum clinically important difference (MCID)). Voor elke uitkomstmaat kan een MCID worden vastgesteld. Als het om één specifieke vragenlijst gaat dan kan de MCID worden vastgesteld door de werkgroep, maar voor veel vragenlijsten is deze op basis van onderzoek al vastgesteld. Als er voor een meta-analyse meerdere vragenlijsten (met als uitkomst een SMD (Gestandaardiseerd gemiddeld verschil tussen twee groepen)) zijn gebruikt of er is gebruik gemaakt van dichotome maten (met als uitkomst een RR (Relatief Risico)) dan wordt er in de meeste gevallen gebruik gemaakt van een vuistregel. Hierbij wordt een SMD van 0,2 (of -0,2) als grens voor MCID gezien [Cohen 1988] en bij een RR is dit 0,75 (of 1,25) [Guyatt 2011]. Met andere woorden als een SMD tussen de -0,2 en 0,2 of de RR tussen 0,75 en 1,25 valt is er geen klinisch relevant verschil tussen de vergeleken interventies. Een SMD vanaf (-)0,2 wordt een klein effect genoemd, vanaf (-)0,5 een redelijk effect en vanaf (-)0,8 een groot effect.
Formuleren van overwegingen
Naast het bewijs uit de literatuur (conclusies) zijn er andere overwegingen die meespelen bij het formuleren van de aanbeveling. Deze aspecten worden besproken onder het kopje ‘Overwegingen' in de module. Hierin worden de conclusies (op basis van de literatuur) geplaatst in de context van de dagelijkse praktijk en vindt een afweging plaats van de voor- en nadelen van de verschillende beleidsopties. De uiteindelijk geformuleerde aanbeveling is het resultaat van de conclusie(s) in combinatie met deze overwegingen (Figuur 1).
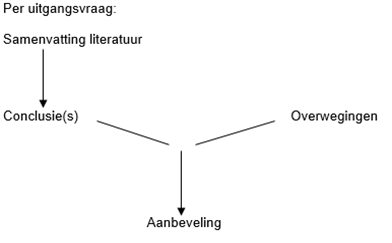
Figuur 1. Van bewijs naar aanbeveling
Bij het schrijven van de overwegingen zijn onderstaande zaken in acht genomen:
Gewenste effecten
Gewenste effecten zijn bijvoorbeeld een verbetering van de kwaliteit van leven of vermindering van pijn.
Ongewenste effecten
Ongewenste effecten zijn bijvoorbeeld ernstige bijwerkingen of een langere ligduur in het ziekenhuis.
Kwaliteit van het bewijs
Het kwaliteit van het bewijs weerspiegelt hoe zeker we ervan zijn dat het geschatte effect een bepaalde aanbeveling voldoende kan ondersteunen [Dutch Grade Network 2022]. Hoe hoger de algehele kwaliteit van het bewijs, des te waarschijnlijker wordt het formuleren van een sterke (positieve of negatieve) aanbeveling.
Patiëntenperspectief
Beschreven wordt in hoeverre het bewijs aansluit bij de waarde en behoefte van de patiënt. Wat vindt de patiënt het belangrijkste? Of waar loopt de patiënt tegenaan? Is er voldoende bewijskracht voor de voor patiënten relevante uitkomsten? Wat zijn de consequenties voor patiënten (bijv. opnameduur, kosten die zij zelf maken). Wegen de gewenste effecten op tegen de ongewenste effecten?
Balans van gewenste en ongewenste effecten
Beschreven wordt in hoeverre de voordelen opwegen tegen de nadelen. Ook de perspectieven van de patiënt en de professional worden belicht, als die verschillend zijn.
Economische overwegingen en kosteneffectiviteit
In dit criterium worden de kosten en middelen beoordeeld
Gelijkheid (health equity)
Dit criterium gaat over de vraag of implementatie van de interventie leidt tot verbetering in gezondheid voor alle groepen in de maatschappij, bijvoorbeeld voor alle niveaus van sociaal-economische status. Een interventie waarvoor zelf de kosten moeten betaald, een lange reistijd vergen of waarvoor bepaalde vaardigheden nodig zijn kan leiden tot ongelijkheid (inequity).
Aanvaardbaarheid
Beschreven wordt in hoeverre de inventie aanvaardbaar is. Voor de beoordeling van dit criterium moet helder zijn wie de stakeholders zijn. Dit kunnen zorgprofessionals en patiënten (en hun naasten), maar ook zorgverzekeraars, beleidsmakers of andere betrokkenen zijn, afhankelijk van de setting en het gekozen perspectief.
Haalbaarheid
De balans tussen gewenste en ongewenste effecten kan in het voordeel van de interventie zijn, maar alleen wanneer implementatie van de interventie haalbaar is zal deze leiden tot de verwachte gezondheidswinst. Potentiele implementatie barrières zijn divers van aard, denk aan praktische, technische, juridische en logistieke aspecten, maar ook organisatorische aspecten, professionele interacties of personele capaciteit. Voorbeelden zijn beperkte beschikbaarheid van de interventie of training van zorgpersoneel in het buitenland. Een ander voorbeeld is duurzaamheid. Wanneer productie, toediening en/of gebruik van de interventie niet duurzaam is (bijvoorbeeld belastend voor het milieu), weegt dit mee in de beoordeling van haalbaarheid en daarmee de sterkte en richting van de aanbeveling. Bij een vergelijking van twee interventies kunnen de duurzaamheidsaspecten meewegen in de uiteindelijke formulering van de aanbeveling. Wanneer uitwerking van het duurzaamheidsaspect van belang is kan dit ook als additioneel criterium worden uitgewerkt.
Rationale voor de aanbeveling
Optioneel eindigt de overweging met een heel korte samenvatting waarom de aanbeveling voor of tegen de interventie adviseert en welke criteria zwaar en minder zwaar hebben gewogen. In het geval van een conditionele/zwakke aanbeveling worden de condities of voorwaarden behorend bij de aanbeveling beschreven.
Formuleren van aanbevelingen
Aanbevelingen in richtlijnen geven een antwoord op de uitgangsvraag. De GRADE-methodiek kent twee soorten aanbevelingen: sterke aanbevelingen of conditionele (zwakke) aanbevelingen. De sterkte van de aanbevelingen reflecteert de mate van vertrouwen waarin - voor de groep patiënten waarvoor de aanbevelingen zijn bedoeld - de gewenste effecten opwegen tegen de ongewenste effecten. Zie voor de formulering van sterke en zwakke aanbevelingen Tabel 3.
Tabel 3. Formulering van aanbevelingen
| Gradering van aanbeveling | Betekenis | Voorkeursformulering |
| Sterke aanbeveling voor | De voordelen zijn groter dan de nadelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie kiezen. |
Gebiedende wijs (Geef de patiënt …, Adviseer …) |
| Zwakke aanbeveling voor | De voordelen zijn groter dan de nadelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie kiezen. |
Overweeg [interventie], bespreek de voor- en nadelen. |
| Neutraal | … | … |
| Zwakke aanbeveling tegen | De nadelen zijn groter dan de voordelen voor een meerderheid van de patiënten, maar niet voor iedereen. De meerderheid van geïnformeerde patiënten zal waarschijnlijk deze optie niet kiezen. |
Wees terughoudend met [interventie], bespreek de voor- en nadelen. |
| Sterke aanbeveling tegen | De nadelen zijn groter dan de voordelen voor bijna alle patiënten. Alle of nagenoeg alle geïnformeerde patiënten zullen waarschijnlijk deze optie niet kiezen. |
Gebiedende wijs (Geef niet …, ontraden) |
Inbreng patiëntenperspectief
Het patiëntperspectief is vertegenwoordigd door afvaardiging van de Patiëntenfederatie Nederland in de klankbordgroep.
De input van patiëntvertegenwoordigers is nodig voor de ontwikkeling van kwalitatief goede richtlijnen. Goede zorg voldoet immers aan de wensen en eisen van zowel zorgverlener als patiënt. Door middel van onderstaande werkwijze is informatie verkregen en zijn de belangen van de patiënt meegenomen:
- Bij aanvang van het richtlijntraject hebben de patiëntvertegenwoordigers knelpunten aangeleverd.
- De patiëntvertegenwoordigers hebben de conceptteksten beoordeeld om het patiëntenperspectief in de formulering van de definitieve tekst te optimaliseren.
- De Patiëntenfederatie Nederland is geconsulteerd in de externe commentaarronde.
- De Patiëntenfederatie Nederland heeft ingestemd met de inhoud van de richtlijn.
- Patiënteninformatie/een patiëntensamenvatting wordt opgesteld en gepubliceerd op de daarvoor relevante sites.
Referenties
Cohen J. Statistical Power Analysis for the Behavioral Sciences. 2nd ed. Hillsdale, NJ: Lawrence Erlbaum Associates, Publishers; 1988.
Dutch GRADE Network. Toepassen GRADE voor interventies: tool. 2022. [Internet]. Beschikbaar op: Tool GRADE voor interventies (zorginzicht.nl). [Geopend op 14-09-2022].
Guyatt GH, Oxman AD, Kunz R, Brozek J, Alonso-Coello P, Rind D, Devereaux PJ, Montori VM, Freyschuss B, Vist G, Jaeschke R, Williams JW Jr, Murad MH, Sinclair D, Falck-Ytter Y, Meerpohl J, Whittington C, Thorlund K, Andrews J, Schünemann HJ. GRADE guidelines 6. Rating the quality of evidence--imprecision. J Clin Epidemiol. 2011 Dec;64(12):1283-93. doi: 10.1016/j.jclinepi.2011.01.012. Epub 2011 Aug 11. Erratum in: J Clin Epidemiol. 2021 Sep;137:265.
Zorginstituut Nederland. AQUA-Leidraad. 2021. [Internet]. Beschikbaar op: Aqua-Leidraad (zorginzicht.nl). [Geopend op 8-7-2022].
Van een kennislacune wordt gesproken als na kennissynthese geconstateerd wordt dat een gebrek aan kennis het maken van de afweging van gewenste en ongewenste effecten belemmert. De volgende vormen van kennislacunes kunnen worden onderscheiden [IQ healthcare 2013]:
- Er is geen gepubliceerd onderzoek gevonden dat aansluit op de geformuleerde uitgangsvraag (mits er optimaal gezocht is).
- Het gevonden onderzoek (één of meerdere studies) was van onvoldoende kwaliteit, vanwege lage bewijskracht van het gebruikte onderzoekdesign (bijvoorbeeld observationeel of niet-vergelijkend onderzoek bij therapeutische interventies).
- De schatting van de effectmaat of -maten is niet precies (breed betrouwbaarheidsinterval), bijvoorbeeld doordat het onderzoek te klein in omvang was.
- De onderzoeksresultaten zijn inconsistent, waardoor geen goede conclusie kan worden getrokken over het effect en de effectgrootte.
- Het bewijs is indirect, door het gebruik van een andere patiëntenpopulatie dan waar de richtlijn op van toepassing is, andere uitkomst of andere determinanten of door uitsluitend indirecte vergelijkingen.
- Er is een grote kans op rapportage- of publicatiebias (bijvoorbeeld door een sterke mate van belangenverstrengeling).
De geformuleerde kennislacunes zullen door stichting PALZON worden beoordeeld op basis van onder andere:
- al lopend onderzoek op het gebied;
- hoe goed de lacune te onderzoeken is.
Deze informatie is op te vragen bij PZNL (richtlijnen@pznl.nl).
Kennislacunes in de richtlijn Oncologische ulcera
De richtlijnwerkgroep heeft tijdens het proces van richtlijnontwikkeling kennislacunes verzameld voor de richtlijn Oncologische ulcera.
Behandeling van geuroverlast
- Over het effect van wondreiniging bij geuroverlast bij patiënten met een oncologisch ulcus werden geen vergelijkende studies gevonden.
- Het effect van verbandmaterialen (schuimverband met zilver, verband met honingcoating, hypertoon natriumchlorideverband), lokale antibiotica (0,8% metronidazolgel), en systemische antibiotica (metronidazol 3x200 mg/dag po)) bij geuroverlast op kwaliteit van leven werd niet gerapporteerd.
- Schuimverband met zilver, hypertoon natriumchlorideverband en systemisch metronidazol lijken significant effect te hebben op geur bij patiënten met oncologische ulcera. De kwaliteit van de onderzoeken was echter laag tot zeer laag.
- Verband met honingcoating, spoeling met groene thee oplossing en absorberend verband met groene thee, metronidazolgel en spoelen met metronidazoloplossing lijken geen significant effect te hebben op geur bij patiënten met oncologische ulcera. De kwaliteit van de onderzoeken was echter laag tot zeer laag.
Behandeling van bloedingen
- Over het effect van ander verbandmateriaal, radiotherapie, tranexaminezuur, xylometazoline, adrenaline, embolisatie, elektrocoagulatie, of zilvernitraat bij bloedingen bij patiënten met een oncologisch ulcus werden geen vergelijkende studies gevonden.
- Het effect van verbandmaterialen (calciumalginaat kompressen of bloedstelpend gaas van geregenereerde, geoxideerde cellulose) bij bloedingen op kwaliteit van leven werd niet gerapporteerd.
- Op basis van één studie lijken calciumalginaat kompressen of bloedstelpend gaas van geregenereerde, geoxideerde cellulose geen significant effect te hebben op hemostase bij vrouwen met een maligne ulcus. De kwaliteit van het onderzoek was echter laag.
Behandeling van pijn
- Over het effect van radiotherapie bij pijn bij patiënten met een oncologisch ulcus werden geen vergelijkende studies gevonden.
- Het effect van verbandmaterialen (verband met Manuka honingcoating of zilvercoating) en lokale pijnstilling (lokale morfinegel) bij pijn op kwaliteit van leven werd niet gerapporteerd.
- Verband met honingcoating lijkt geen significant effect te hebben op pijn bij patiënten met oncologische ulcera in vergelijking met verband met zilvercoating. De kwaliteit van de onderzoeken is echter zeer laag.
- Op basis van één studie lijkt Lidocaïne-prilocaïnecrème lokaal 10 minuten voor verbandwissel een gunstig effect te hebben op pijn en comfort bij patiënten met kanker gerelateerde wondpijn in vergelijking met orale morfine 10 minuten voor verbandwissel. De kwaliteit van het onderzoek was echter zeer laag.
- Op basis van één studie lijkt morfinegel lokaal een gunstig effect te hebben op pijn bij patiënten met kanker gerelateerde pijnlijke mucosale of huidletsels in vergelijking met een placebo. De kwaliteit van het onderzoek was echter laag.
Referenties
IQ healthcare. Tool kennislacunes in richtlijnen. Beschikbaar op: https://www.zorginzicht.nl/ontwikkeltools/ontwikkelen/kennislacunes-in-richtlijnen [Bezocht op 20 april 2021].
Het communicatie- en implementatieplan bij deze richtlijn is een belangrijk hulpmiddel om effectief de aanbevelingen uit deze richtlijn te implementeren voor de verschillende disciplines. Bevorderen van het toepassen van de richtlijn in de praktijk begint met communicatie: een brede bekendmaking en verspreiding van de richtlijn. Bij verdere implementatie gaat het om gerichte interventies per beroepsgroep. Dit om te bevorderen dat zorgverleners de nieuwe kennis en kunde opnemen in hun routines van de palliatieve zorgpraktijk, inclusief borging daarvan. Als onderdeel van elke richtlijn stelt stichting PZNL samen met de richtlijnwerkgroep een implementatieplan op. Activiteiten en interventies voor verspreiding en implementatie vinden zowel op landelijk als regionaal niveau plaats. Deze kunnen eventueel ook op maat gemaakt worden per instelling of specialisme. Informatie hierover is te vinden op www.palliaweb.nl/onderwijs-en-opleiden-palliatieve-zorg.
Doelgroepen
De belangrijkste communicatiedoelgroepen zijn:
- Medisch specialisten, verpleegkundigen, verpleegkundig specialisten, (huis)artsen, specialisten ouderengeneeskunde, physician assistants, wondconsulenten.
- In palliatieve zorg gespecialiseerde zorgverleners, zoals: consulenten palliatieve zorg, kaderopgeleide specialisten.
- Geestelijk verzorgers, maatschappelijk werkers en psychologen.
- Apothekers.
- Patiënten en naasten.
Doel en communicatiedoelen
Hoofddoel
Het toegankelijk maken van actuele en betrouwbare kennis en informatie over de richtlijn oncologische ulcera in de palliatieve fase voor patiënten, naasten en zorgverleners.
Communicatiedoelen
Kennis:
De doelgroepen weten:
- dat er een herziene richtlijn is en waar ze die kunnen vinden;
- de belangrijkste wijzigingen (zie hieronder);
- wanneer en hoe de richtlijn wordt toegepast;
- wat de richtlijn inhoudt.
Houding:
De doelgroepen 1 t/m 4 ervaren:
- dat de herziene richtlijn aansluit op de in de praktijk ervaren knelpunten en is gebaseerd op de laatste evidence;
- dat het volgen van de richtlijn de zorgverlener ondersteunt bij de voorlichting, besluitvorming en toepassing van palliatieve zorg bij oncologische ulcera.
De doelgroep Patiënten en naasten:
- staat positief tegenover het bespreken van wensen en behoeften met hun zorgverlener(s).
Gedrag:
Wat moet wie (anders) gaan doen nu de richtlijn uit is?
De doelgroepen 1 t/m 4:
- raadplegen de richtlijn wanneer zij vragen hebben rondom palliatieve zorg bij oncologische ulcera in de palliatieve fase;
- bespreken tijdig wensen, behoeften en behandelmogelijkheden met patiënt en diens naasten.
De doelgroep Patiënten en naasten:
- gaat tijdig in gesprek met de zorgverlener(s) over de wensen en behoeften rondom kwaliteit van leven en sterven.
Strategie
Zoals zichtbaar wordt in de communicatiedoelen zijn er twee sporen in de communicatie: richting zorgprofessionals en richting patiënten en naasten. Deze twee sporen trekken we door in de communicatiestrategie.
We gaan zorgprofessionals faciliteren. We geven ze de tools om de zorg voor hun patiënt conform de geldende inzichten uit te voeren. We bieden praktische voorbeelden hoe de richtlijn bijdraagt aan betere palliatieve zorg en op welke wijze je palliatieve zorg onderdeel maakt van het tijdige gesprek met patiënten en naasten.
We gaan patiënten en naasten informeren om tijdig na te denken over hun wensen en behoeften en deze te bespreken met hun zorgverlener(s).
Gehanteerde definities van oncologische ulcera
In deze richtlijn worden de volgende definities gehanteerd:
Onder een oncologisch ulcus wordt verstaan een onderbreking van de huid (epidermis) of slijmvlies ten gevolge van groei van de primaire tumor of van metastasen. Het onderliggende weefsel is dan ook altijd maligne.
Knelpunten van zorgverleners
De belangrijkste knelpunten die uit de knelpuntenanalyse naar voren zijn gekomen, waren:
Signalering en diagnostiek:
- In kaart brengen van klachten en verschijnselen.
- Signaleren van psychosociale problematiek.
Behandeling
- Voorkomen of verminderen van pijn.
- Voorkomen of verminderen van bloedingsneiging.
- Voorkomen of verminderen van geurproblemen en infecties.
- Beleid bij (kans op) acute levensbedreigende bloeding.
- Voorkomen of verminderen van vochtafscheiding.
Evaluatie
- Evalueren van het effect van de behandeling van oncologische ulcera.
Coördinatie van zorg
- De rol van de wondverpleegkundige.
- Coördinatie van zorg bij oncologische ulcera.
Knelpunten van patiënten en naasten
De belangrijkste knelpunten die uit de knelpuntenanalyse naar voren zijn gekomen, waren:
- Voorlichting aan patiënten en naasten over oncologische ulcera in de palliatieve fase.
Belangrijkste wijzigingen
De richtlijn is op een aantal punten vernieuwd ten opzichte van de oude richtlijn:
- De richtlijn is evidence-based.
- De modules Voorlichting en Organisatie van zorg zijn toegevoegd.
- Een vernieuwde beslisboom voor behandeling is toegevoegd.
- De rol en het belang van de wondverpleegkundige.
Kernboodschappen
Kernboodschap zorgverleners
De richtlijn Oncologische ulcera in de palliatieve fase is herzien. De richtlijn is bedoeld voor met name verpleegkundigen, verpleegkundig specialisten, dermatologen, internisten en radiotherapeuten. Andere disciplines kunnen de richtlijn desgewenst raadplegen als zij behoefte hebben aan informatie over (de behandeling van) oncologische ulcera. De inhoud van de richtlijn kan ook relevant zijn voor zorgverleners in het maatschappelijke en sociale domein en vrijwilligers en hun coördinatoren die werkzaam zijn in de palliatieve en terminale fase.
Deze herziene richtlijn is tot stand gekomen op basis van input van zorgprofessionals en patiënten en
naasten, gebaseerd op de meest recente wetenschappelijke inzichten uit onderzoek en ontwikkeld
conform de wetenschappelijke methodologie. Hierdoor sluit de richtlijn beter aan en biedt het een antwoord op knelpunten in de praktijk. Stichting PZNL is als procesbegeleider van de richtlijnen palliatieve zorg betrokken.
Kernboodschap patiënten en naasten
Algemene kernboodschap voor alle richtlijnen
Het is belangrijk om tijdig na te denken over wat voor jou als patiënt belangrijk is en wat kwaliteit van leven maakt. Praat hierover met je zorgverlener. Deze kan je voorzien van goede informatie over de verschillende keuzemogelijkheden, consequenties, onzekerheden en verantwoordelijkheden. Je zorgverlener werkt volgens bepaalde richtlijnen om de best mogelijke zorg te leveren. Richtlijn Oncologische ulcera in de palliatieve fase is daar één van.
Belangrijkste aanbevelingen voor implementatie
Onderstaande tabel bevat de drie belangrijkste aanbevelingen die geïmplementeerd en dus ook onder de aandacht gebracht moeten worden. Deze zijn geselecteerd op basis van de volgende criteria:
- Aanbeveling is genoemd als belangrijk knelpunten bij de knelpunteninventarisatie.
- Aanbeveling wijkt af van de huidige werkwijze.
- Aanbeveling wordt nu niet of slecht opgevolgd.
- Er is sprake van kwaliteitswinst en/of doelmatigheidswinst.
| Aanbeveling (+ context, waarom die aanbeveling gekozen) | Doelgroep | Wijkt aanbeveling af, slecht opgevolgd of kwaliteitswinst? | Bevorderende factor | Belemmerende factoren | Strategie | |
| 1 | Voorkomen of verminderen van pijn | |||||
| 2 | Voorkomen of verminderen van bloedingsneiging | |||||
| 3 | Voorkomen of verminderen van geurproblemen en infecties |
Middelen
Onderstaand schema kan uiteraard door voortschrijdend inzicht aangevuld of aangepast worden. De volgende middelen worden bij publicatie opgeleverd.
| Wat | Medium | Doelgroep | Doel | Wie |
| Publicatie van richtlijn | Pallialine en Richtlijnendatabase | Zorgverleners | Faciliteren | Stichting PZNL |
| Samenvattingskaartje | Webshop PZNL | Zorgverleners | Faciliteren | Stichting PZNL |
| PalliArts (Samenvatting) | Zorgverleners | Faciliteren | ||
| PalliArts (Formularium) | Zorgverleners | Faciliteren | ||
| Mailing | Organisaties die met richtlijn te maken hebben | Informeren | Stichting PZNL | |
| Nieuwsbericht met kernboodschap | IKNL.nl, Palliaweb, sociale media, nieuwsbrieven | Zorgverleners | Informeren | Stichting PZNL |
| Themapagina met tools, handvaten en info | Palliaweb | Zorgverleners | Gidsen en faciliteren | Stichting PZNL |
| Quote van arts/ verpleegkundige/ werkgroeplid / nabestaande? * | In nieuwsbericht | Zorgverleners | Informeren, Gidsen | Stichting PZNL |
| Patiëntinformatie | Themapagina patiëntenplatform PZNL | Patiënten en naasten | Infomeren | Stichting PZNL |
| Casus met leerdoelen | Palliaweb | Te bepalen doelgroep zorgverleners | Onderwijzen | Stichting PZNL |
| Beslisboom* | Palliaguide | Zorgverleners | Faciliteren | Stichting PZNL |
*Optioneel
Knelpunten, risico’s en kansen
Antwoord op knelpunten in de praktijk. De herziene richtlijn is een antwoord op de knelpunten die zorgverleners ervaren in de praktijk en hebben aangegeven in de knelpuntenenquête.
Status
Dit communicatie- en implementatieplan is bijgewerkt tot [datum]. Dit communicatie- en implementatieplan zal tot de publicatie en daarna nog worden aangevuld en kunnen wijzigen.
Belangrijkste aanbevelingen voor implementatie
Onderstaande tabel bevat de drie belangrijkste aanbevelingen die geïmplementeerd en dus ook onder de aandacht gebracht moeten worden. Deze zijn geselecteerd op basis van de volgende criteria:
- Aanbeveling is genoemd als belangrijk knelpunten bij de knelpunteninventarisatie.
- Aanbeveling wijkt af van de huidige werkwijze.
- Aanbeveling wordt nu niet of slecht opgevolgd.
- Er is sprake van kwaliteitswinst en/of doelmatigheidswinst.
| AMSTAR | A MeaSurement Tool to Assess systematic Reviews |
| AQUA | Advies- en expertgroep Kwaliteitsstandaarden |
| BI | BetrouwbaarheidsInterval |
| BIG(-registratie) | Beroepen in de Individuele Gezondheidszorg |
| CBO | Centraal BegeleidingsOrgaan |
| CCT | Controlled Clinical Trial [niet gerandomiseerde gecontroleerde studie] |
| CI | Confidence Interval |
| CT | Computed Tomography |
| DMTS | Dimethyltrisulfide |
| EGFR | Epidermal Growth Factor Receptor |
| GRADE | Grading of Recommendations Assessment, Development and Evaluation |
| Her2neu | Human Epidermal Growth Factor Receptor 2 |
| IKNL | Integraal Kankercentrum Nederland |
| IM | IntraMusculair |
| IV | IntraVeneus |
| KNAW | Koninklijke Nederlandse Akademie van Wetenschappen |
| KNMG | Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst |
| MD | Mean Difference |
| m.n. | Met Name |
| MRI | Magnetic Resonance Imaging |
| NaOCl | Natriumhypochloriet, ook wel bekend als bleekwater |
| NB | Nota Bene |
| NDT | Negatieve druktherapie |
| NHG | Nederlands Huisartsen Genootschap |
| NRS | Numeric Rating Scale |
| PHMB | Polyhexamethyleenbiguanide |
| PICO | Patient Intervention Comparison Outcome |
| PN | Patiëntenfederatie Nederland |
| PZ | Palliatieve Zorg |
| PZNL | Palliatieve Zorg Nederland |
| RAS | Rat Sarcoma Virus |
| RCT | Randomized Controlled Trial [gerandomiseerde gecontroleerde studie] |
| SC | SubCutaan |
| SMD | Standardized Mean Difference |
| SR | Systematische Reviews |
| TNF | Tumor Necrosis Factor |
| VAS | Visual Analog Scales |
| VEGF | Vascular Endothelial Growth Factor |
| WlZ | Wet langdurige Zorg |
| Wmo | Wet maatschappelijke ondersteuning |
| ZonMW | Nederlandse organisatie voor gezondheidsonderzoek en zorginnovatie |
| Zvw | Zorgverzekeringswet |
Begrippen
95% Betrouwbaarheidsinterval (95%-BI)
Een betrouwbaarheidsinterval biedt dezelfde informatie als een p-waarde, maar geeft daarnaast ook (een indruk van) het interval waarbinnen de werkelijke waarde met 95% waarschijnlijkheid ligt.
AMSTAR (A MeaSurement Tool to Assess systematic Reviews)
Een instrument om het risico op vertekening, bias, in een systematische review te onderzoeken en beoordelen.
Cohortonderzoek
Een observationele onderzoeksmethode waarin de onderzoekers bij een groep personen door herhaalde meting kijken naar de invloed van factoren op een uitkomst na een bepaalde follow-up-periode, het karakter van de dataverzameling is retrospectief dan wel prospectief.
Evidence-based richtlijnontwikkeling (EBRO)
Een methode om een richtlijn of kwaliteitsstandaard te ontwikkelen volgens de stappen van evidence-based medicine/richtlijnontwikkeling: probleem verwoorden in een beantwoordbare vraag, efficiënt zoeken naar het beste bewijsmateriaal, kritische beoordeling kwaliteit, beoordeling relevantie effect, toepassen.
GRADE (Grading of Recommendations Assessment, Development and Evaluation)
Een beoordelingssysteem dat is ontwikkeld om de kwaliteit van bewijs en sterkte van een aanbeveling te bepalen bedoeld voor systematisch literatuuronderzoek en richtlijnontwikkeling.
Health literacy (gezondheidsvaardigheiden)
De vaardigheden van individuen om informatie over gezondheid te verkrijgen, te begrijpen, te beoordelen en te gebruiken bij het nemen van gezondheidsgerelateerde beslissingen.
Bron: Sørenson K, Van den Broucke S, Fullam J, Doyle G, Pelikan J. et al.. (HLS-EU). Consortium Health Literacy Project Europe. Health Literacy and public health: a systematic review and integration of definitions and models. BMC Public Health, 2012; 25: 12:80.
Kwalitatief goede zorg
Kwalitatief goede zorg is verantwoorde zorg zoals bedoeld in artikel 2 van de Wet kwaliteit, klachten en geschillen zorg (effectief, veilig, cliëntgericht).
MeSH (Medical Subject Headings)
Gestandaardiseerde trefwoorden, die je kunt opzoeken in de MeSH Database.
Meta-analyse
Een statistische techniek waarbij de resultaten van eerder uitgevoerde onderzoeken worden samengenomen (gepoold) om een preciezere uitspraak te kunnen doen over een bepaalde relatie.
Naasten
Naasten worden gedefinieerd als diegenen die ten aanzien van zorg, emotionele betrokkenheid en kennis de patiënt het meest nabij zijn. Naasten kunnen bloedverwanten zijn of verwanten door huwelijk en partnerschap, maar ook vrienden. De patiënt bepaalt wie als zijn naasten moeten worden beschouwd.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Gelet op het medisch beroepsgeheim zal een zorgverlener wanneer met de naasten wordt gesproken, indien mogelijk, hierover afstemmen met de patiënt.
Nazorg
Nazorg is een onderdeel van rouw- en verliesbegeleiding en omvat de zorg en ondersteuning die – in het kader van palliatieve zorg – door de betrokken zorgverleners geboden wordt aan de nabestaanden van de overleden patiënt. Hierbij wordt direct na het overlijden adequaat ingespeeld op wat familie en naasten nodig hebben op praktisch, psychosociaal en spiritueel gebied om de periode van rouw en verliesverwerking goed te kunnen doorlopen.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Palliatieve fase
Om pragmatische redenen wordt in de context van deze richtlijn die fase bedoeld waarbij het antwoord op de Surprise Question 'Zou het mij verbazen wanneer deze patiënt in de komende 12 maanden komt te overlijden?' door de zorgverlener met 'nee' wordt beantwoord.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Palliatieve zorg
Palliatieve zorg is zorg die beoogt de kwaliteit van het leven te verbeteren van patiënten en hun naasten die te maken hebben met een levensbedreigende aandoening of kwetsbaarheid, door het voorkomen en verlichten van lijden, door middel van vroegtijdige signalering en zorgvuldige beoordeling en behandeling van problemen van fysieke, psychische, sociale en spirituele aard. Gedurende het beloop van de ziekte of kwetsbaarheid heeft palliatieve zorg oog voor het behoud van autonomie, toegang tot informatie en keuzemogelijkheden.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
PICO (Patient Intervention Comparison Outcome)
Dit wordt ook wel Patiënt Interventie Controle Uitkomst genoemd, is een ordeningssystematiek om een klinisch probleem om te zetten in een concrete, beantwoordbare vraag.
Proactieve zorgplanning
Proactieve zorgplanning is het proces van vooruit denken, plannen en organiseren. Met gezamenlijke besluitvorming als leidraad is proactieve zorgplanning een continu en dynamisch proces van communicatie over huidige en toekomstige levensdoelen en keuzes en welke zorg daar nu en in de toekomst bij past.
Bron: Kwaliteitskader Palliatieve Zorg Nederland.
Randomised controlled trial (RCT)
Een experimentele onderzoekopzet waarbij de indeling tussen interventie- en controlegroep willekeurig gekozen wordt. Het is een wetenschappelijke onderzoeksmethode in de biowetenschappen, met name in de geneeskunde, waarbij wordt getracht de vraag te beantwoorden of een bepaalde interventie werkzaam of zinvol is.
Systematische review
Een samenvatting van de literatuur over een specifiek onderwerp waarin op een transparante en gestructureerde wijze data verzameld en beschreven wordt om vertekening te voorkomen. Een systematische review kan kwalitatieve en/of kwantitatieve onderzoeken beschrijven.
Vertegenwoordiger
Een vertegenwoordiger is bij wet bevoegd om beslissingen te nemen op het gebied waarop de patiënt wilsonbekwaam is. De vertegenwoordiger treedt namens de wilsonbekwame patiënt op en behartigt diens belangen zo goed als mogelijk.
De volgende personen kunnen (in rangorde) als vertegenwoordiger optreden:
- Een door de rechter benoemde curator of mentor (een wettelijk vertegenwoordiger).
- Een schriftelijk door de patiënt gemachtigde persoon.
- De echtgenoot, geregistreerd partner of ander levensgezel van de patiënt, tenzij deze persoon dat niet wenst, dan wel, indien ook zodanige persoon ontbreekt.
- De ouder, kind, broer of zus, grootouder of kleinkind van de patiënt, tenzij deze persoon dat niet wenst.
Bron: WGBO artikel 7:465 lid 3 BW
Wonddeskundige
Een wonddeskundige is een verpleegkundige met een vervolgopleiding die gespecialiseerd is in het behandelen en verzorgen van wonden en het begeleiden van patiënten met wonden.
