Indicatiestelling en voorwaarden voor palliatieve sedatie
Uitgangsvraag
In welke gevallen kan palliatieve sedatie worden toegepast?
Methode: consensus based (geen systematisch literatuuronderzoek uitgevoerd)
Aanbevelingen
- Stel de indicatie voor palliatieve sedatie op basis van het bestaan van één of meerdere refractaire symptomen, die leiden tot ondraaglijk lijden.
- Besef dat een besluit tot palliatieve sedatie meestal geen momentopname is, maar de uitkomst van een palliatief zorgtraject dat de patiënt (in geval van wilsonbekwaamheid de vertegenwoordiger) en het betrokken zorgteam samen (hebben) doorlopen.
- Start alleen met continue palliatieve sedatie bij een patiënt met één of meer refractaire symptomen als de geschatte termijn tot overlijden van de patiënt maximaal 2 weken is.
- Dien bij continue palliatieve sedatie geen kunstmatige vocht en voeding toe.
In deze module wordt ingegaan op de indicatie(s) voor palliatieve sedatie. Bovendien wordt aangegeven wat de voorwaarden zijn voor het toepassen van palliatieve sedatie. Tenslotte wordt ingegaan op een aantal bijzondere situaties en de implicaties daarvan voor de indicatiestelling en voorwaarden voor de uitvoering van palliatieve sedatie.
Overwegingen
De indicatie voor palliatieve sedatie wordt gevormd door het bestaan van één of meer symptomen of verschijnselen die leiden tot ondraaglijk lijden van de patiënt en die met de conventionele behandelingen niet of niet voldoende snel en niet zonder onaanvaardbare bijwerkingen te bestrijden zijn [Cherny 1994, Quill 2000, Wein 2000, Cowan 2002, Ondersteuningspunt Palliatieve Zorg 2003,
Cherny 2003, Verhagen 2005, Morita 2005]. Dergelijke symptomen worden refractair genoemd [Cherny 1994, Rousseau 2001, Morita 2002, Braun 2003].
Refractaire symptomen
Het oordeel of een symptoom refractair is, wordt gebaseerd op één of meer van de volgende drie factoren:
- de conventionele behandelingen zijn niet effectief;
- de conventionele behandelingen zijn niet voldoende snel effectief;
- de conventionele behandelingen gaan gepaard met onaanvaardbare bijwerkingen.
Dat er sprake is van een refractair symptoom of symptomen moet naar redelijkheid vast staan. Reversibele oorzaken van ernstig lijden moeten zorgvuldig worden uitgesloten.
In de praktijk zal de indicatie voor palliatieve sedatie vaak een (niet-lineaire) optelsom zijn van verschillende symptomen die gezamenlijk refractair zijn en een ondraaglijk lijden veroorzaken: het zogenaamde refractair syndroom [Wein 2000]. Om vast te stellen of een symptoom al dan niet refractair is kan het stroomdiagram (Figuur 1) worden gebruikt.
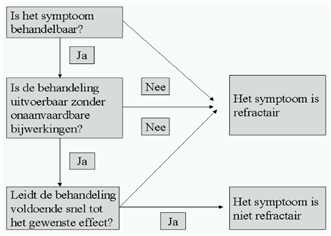
Figuur 1 - Stroomdiagram ter vaststelling van het bestaan van een refractair symptoom
De indicatiestelling voor palliatieve sedatie
Het proces van palliatieve sedatie wordt gekenmerkt door een multidisciplinaire aanpak.
Verschillende zorgverleners (arts, verpleegkundig specialist, physician assistant, verpleegkundige en verzorgende) hebben een belangrijke taak, ook wat betreft de input voor het stellen van de indicatie en het inschatten of aan de voorwaarden is voldaan.
Palliatieve sedatie is een vergaande en complexe medische handeling. De arts is daarom verantwoordelijk voor de indicatie. Bij het stellen van de indicatie zal, rekening houdend met de specifieke context van de patiënt in de laatste levensfase, aan de hand van de professionele standaard de indicatie tot palliatieve sedatie worden gesteld.
Toestemming van de patiënt en gezamenlijk besluitvorming
Met betrekking tot palliatieve sedatie gelden de algemene regels uit de Wet geneeskundige behandelingsovereenkomst (WGBO). Een belangrijk uitgangspunt van de WGBO is dat voor een medische behandeling (behoudens uitzonderings- en noodsituaties; bijvoorbeeld in geval van een acute palliatieve sedatie, (zie module Acute palliatieve sedatie)) toestemming van de patiënt nodig is. Die toestemming is alleen rechtsgeldig als de patiënt goed is voorgelicht. De informatieplicht en het toestemmingsvereiste heten samen ‘informed consent’. Een verbijzondering van informed consent is ‘shared decision making’, ofwel ‘gezamenlijke besluitvorming’. Dit betekent dat de zorgverlener en de patiënt gezamenlijk besluiten over wat in een bepaalde situatie het best bij de patiënt past.
Vooral de beleving van de symptomen en de ervaren belasting en bijwerkingen van een behandeling moeten meegewogen worden. Gezamenlijk met de patiënt moet de balans worden opgemaakt en bepaald worden of een symptoom refractair is of niet. Aan de hand van alle gegevens, en de professionele standaard, wordt besloten of een patiënt lijdt aan één of meer refractaire symptomen of een refractair syndroom en kan de indicatie tot palliatieve sedatie worden gesteld.
Indien een patiënt niet in staat is tot een redelijke afweging van zijn belangen ter zake (ofwel: wilsonbekwaam ter zake is), kan een ander namens hem optreden als vertegenwoordiger. De vertegenwoordiger behoort zich te gedragen als een ‘goed vertegenwoordiger’. Een zorgverlener hoeft zijn verplichtingen tegenover de (wettelijk) vertegenwoordiger niet na te komen als dit niet verenigbaar is met de zorg van een ‘goed hulpverlener’ (zie module Besluitvorming).
Een patiënt kan een schriftelijke wilsverklaring opgesteld hebben. Een schriftelijke wilsverklaring is een verklaring die door de wilsbekwame patiënt is opgesteld voor het geval hij in de toekomst wilsonbekwaam wordt. In een wilsverklaring kan een patiënt opschrijven welke behandeling hij niet meer (‘negatieve wilsverklaring’) of juist wel wil (‘positieve wilsverklaring’). De patiënt kan in een wilsverklaring ook de wensen ten aanzien van palliatieve sedatie vastleggen. De wet bepaalt dat een op schrift gestelde weigering van een bepaalde (be)handeling (behoudens uitzonderingen: zoals onduidelijkheid over de echtheid of interpretatie) gerespecteerd moet worden.
Dit is in lijn met de algemene regel dat een behandeling niet kan plaatsvinden zonder toestemming. Het is niet verplicht om een positieve schriftelijke wilsverklaring op te volgen. Dit mag bijvoorbeeld niet als daarmee wordt afgeweken van de medisch professionele standaard.
Een besluit tot palliatieve sedatie is zelden een momentopname, maar meestal de uitkomst in het kader van een multidisciplinair palliatief zorgtraject.
De setting waarin de patiënt verblijft (thuis met of zonder thuiszorg, hospice, verpleeghuis of ziekenhuis) maakt onderdeel uit van de context. Met name in een ziekenhuis zijn vaak andere interventies mogelijk dan in een thuissituatie, maar ook dan in een hospice of verpleeghuis. Dat kan ertoe leiden dat in verschillende settings op basis van verschillende factoren tot palliatieve sedatie wordt overgegaan.
Voorwaarden voor continue palliatieve sedatie tot aan het overlijden
Naast het bestaan van één of meer refractaire symptomen of een refractair syndroom (indicatie) zijn er aan het toepassen van continue palliatieve sedatie tot aan het overlijden een aantal voorwaarden verbonden:
- De geschatte termijn tot overlijden is maximaal twee weken, waarschijnlijk korter [Verhagen 2005, Wein 2000, Cowan 2002, Quill 2000].
- Er vindt geen kunstmatige toediening van voeding en vocht plaats (bij een geschatte termijn tot overlijden van maximaal twee weken zal het niet toedienen van voeding en vocht de duur tot het moment van overlijden niet beïnvloeden).
Het is in de praktijk niet altijd eenvoudig een inschatting te maken van de termijn waarop een patiënt zal overlijden. Als er kenmerken van de stervensfase zijn, mag worden aangenomen dat de patiënt dichter bij het overlijden komt. Mogelijke kenmerken van de stervensfase zijn:
- De patiënt drinkt en eet niet of nauwelijks meer.
- De patiënt is cachectisch, vermoeid en/of sterk verzwakt.
- De patiënt is (vrijwel) volledig bedlegerig.
- De patiënt is suf en al dan niet gedesoriënteerd.
De bovengenoemde kenmerken dragen samen met het beeld van de (verergerende) symptomatologie bij aan de inschatting van de geschatte termijn tot overlijden die een belangrijk onderdeel is van het besluitvormingsproces bij continue palliatieve sedatie. Hoewel het niet mogelijk is om een exacte voorspelling te geven, blijkt deze inschatting van de termijn tot overlijden in het algemeen eerder een overschatting dan een onderschatting te zijn.
Bijzondere situatie
Een uitzonderlijke situatie ontstaat wanneer mensen in de laatste fase van dementie ernstig probleemgedrag vertonen. Voor deze situaties is door Verenso de handreiking ‘Palliatieve sedatie bij refractair probleemgedrag bij mensen met dementie’ ontwikkeld.
Braun TC, Hagen NA, Clark T. Development of a Clinical Practice Guideline for Palliative Sedation. Journal of Palliative Medicine 2003;6;3: 345-50.
Cherny NI, Portenoy RK. Sedation in the management of refractory symptoms: guidelines for evaluation and treatment. Journal of Palliative Care 1994;10: 31-38.
Cherny NI. Sedation: uses, abuses and ethics at the end of life. Jerusalem, Israel; 2003.
Cowan JD, Palmer TWP. Practical guide to palliative sedation. Current Oncol Rep 2002;4: 242-49.
Gevers S. Terminal sedation: a legal approach. European Journal of Health Law 2003;10: 359-67.
Morita T, Tsuneto S, Shima Y. Definition of sedation for symptom relief: a systematic literature review and a proposal of operational criteria. Journal of Pain and Symptom Management 2002;24: 447-53.
Morita M, Bito S, Kurihara Y, Uchitomi Y. Development of a clinical guideline for palliative sedation therapy using the Delphi method. Journal of Palliative Medicine 2005;8: 716-29.
Ondersteuningspunt Palliatieve Zorg Nijmegen. Richtlijn palliatieve sedatie in de terminale fase. Nijmegen, versie 1, april 2003.
Quill TE, Byock IR. Responding to intractable terminal suffering: the role of terminal sedation and voluntary refusal of food and fluids. Annals of Internal Medicine 2000;132: 408-14.
Rousseau P. Existential suffering and palliative sedation: A brief commentary with a proposal for clinical guidelines. American Journal of Hospice and Palliative Care 2001;18 (3): 151-53.
Verhagen CAHHV. Incidence, methods and outcome of palliative sedation before and after publication of a specific guideline in the Netherlands. Aachen, EAPC 8 –10 April 2005, P148.
Verhagen EH, Hesselman GM, Besse TC, Graeff A de. Palliatieve sedatie. Nederlands Tijdschrift voor Geneeskunde 2005;149(9): 458-61.
Wein S. Sedation in the imminently dying patient. Oncology (Huntingt) 2000;14: 585-92.
