Communicatie en conflicten
Uitgangsvraag
Bij patiënten met eindstadium nierfalen: wat is het effect van het gebruik van communicatie- en/of conflicttechnieken op kwaliteit van leven of tevredenheid over de besluitvorming/het beslisproces over het stoppen of het wel of niet starten met dialyse?
P - Patiënten met eindstadium nierfalen
I - Communicatie/conflicttechnieken
C - Normale gesprekstechnieken
O - Tevredenheid over besluitvorming/beslisproces over wel of niet doorgaan of het wel/niet starten met dialyse, kwaliteit van leven
Methode: evidence-based (GRADE)
Aanbevelingen
- Gebruik de methodiek van de gedeelde besluitvorming om te komen tot een voor alle partijen (patiënt, naasten en zorgverleners) acceptabel besluitvormingsproces ten aanzien van starten, niet starten of stoppen met dialyse.
- Schakel een professionele tolk in bij patiënten die beperkt Nederlands spreken, ook indien de familie bereid is te tolken.
- Indien gedeelde besluitvorming niet leidt tot consensus over het te voeren beleid: onderzoek met een stapsgewijze gespreksmethodiek de beweegredenen van de patiënt (en diens naasten) en probeer op deze wijze te komen tot een bevredigend besluit over de behandeling.
- Indien ook deze gesprekstechniek niet leidt tot een voor alle partijen aanvaardbare oplossing: Een second opinion door een onafhankelijk nefroloog of dialyseteam kan hierbij een onderdeel zijn. Daarnaast kan een mediator of extramurale medisch-ethische commissie ingeschakeld worden.
- Overweeg een tijdsgebonden proefperiode van dialyse als niet tot consensus kan worden gekomen.
Inleiding
Bij patiënten met eindstadium nierfalen is het van belang dat patiënten en hun naasten inzicht hebben in hun ziekteverloop om een weloverwogen keuze te kunnen maken ten aanzien van hun behandeling. Dit betreft in veel gevallen het al dan niet starten of het wel of niet voortzetten van dialyse.
Voor patiënten met eindstadium nierfalen is het belangrijk dat zij en hun naasten actief betrokken worden in de keuze bij deze beslissingen. Patiënten mogen van een zorgverlener verwachten dat hij exploreert wat zij over hun ziekte en prognose willen weten en hen aansluitend bij die wens informeert over het beloop van de ziekte,dit in verband met het feit dat niet alle patiënten op dezelfde wijze behoefte hebben aan openlijk uitgesproken prognose [De Graaff, 2012]. Zie ook hoofdstuk Advance Care Planning (ACP) en de richtlijn ‘Nierfunctievervangende behandeling’ (http://www.richtlijnendatabase.nl/, 2016).Tevens zijn recent twee keuzehulpen ontworpen, de Consultkaart en de Nierwijzer (http://www.nierwijzer.nl/) die behulpzaam kunnen zijn in de besluitvorming rondom wel of niet starten van dialyse. Bij patiënten met een niet-westerse achtergrond kan gebruik gemaakt worden van de richtlijn Handreiking palliatieve zorg aan mensen met een niet-westerse achtergrond.
In de praktijk blijkt dat conflicten kunnen ontstaan tussen patiënt en zorgverleners die deel uitmaken van het nefrologische team over beslissingen ten aanzien van dialyse [Galla 2000, Moss 2010]. In dit hoofdstuk wordt bekeken wat het effect is van het gebruik van communicatie- en/of conflicttechnieken op tevredenheid over de besluitvorming/het beslisproces over het wel of niet doorgaan of het wel of niet starten met dialyse en op kwaliteit van leven.
Definities
In deze richtlijn wordt gesproken over naasten, mantelzorgers en wettelijk vertegenwoordigers. Hiermee wordt het volgende bedoeld:
- Het begrip wettelijk vertegenwoordiger staat uitgelegd in de Inleiding.
- Mantelzorgers: alle hulp aan een hulpbehoevende door iemand uit diens directe sociale omgeving in Nederland. (Sociaal Cultureel Planbureau).
- Mantelzorgers zijn dus mensen die langdurig en onbetaald zorgen voor een chronisch zieke of hulpbehoevende persoon uit hun omgeving. Dit kan een partner, ouder of kind zijn, maar ook een ander familielid vriend of kennis.
- Mantelzorgers kiezen er niet voor om te gaan zorgen: het overkomt hen, omdat ze een emotionele band hebben met degene die zorg nodig heeft.
- Naasten is een sociale term waarmee personen worden aangeduid die dicht bij iemand staan. Hier kan bijvoorbeeld gedacht worden aan de partner, familie, vrienden en aangenomen-aangetrouwde familie, waar een goede band mee
Literatuur
Bij deze vraag is er systematisch literatuuronderzoek verricht waaruit naar voren is gekomen dat er geen studies zijn verricht met voldoende bewijslast.
Er kan op basis van het systematische literatuuronderzoek geen uitspraak worden gedaan over de invloed van communicatie/conflicttechnieken op tevredenheid over de besluitvorming/het beslisproces over het wel of niet doorgaan of het wel of niet starten met dialyse en op kwaliteit van leven.
Gedeelde besluitvorming
De werkgroep is van mening dat bij patiënten met eindstadium nierfalen gedeelde besluitvorming, ook bekend als Shared Decision Making en samen beslissen, ondersteuning kan bieden aan patiënten, hun naasten en zorgverleners bij het maken van keuzes [Murray 2013]. Bij gedeelde besluitvorming worden patiënten begeleid gedurende het proces van keuzes maken. Gedeelde besluitvorming gaat daarbij verder dan informed consent waarbij patiënten geïnformeerd worden over voordelen, risico’s en alternatieven. Bij gedeelde besluitvorming [Elwyn 2012] wordt allereerst aangegeven dat de patiënt een keuze heeft en dat de zorgverlener hem/haar bij die keuze kan begeleiden (keuzegesprek). Daarna worden de keuzemogelijkheden doorgesproken met de patiënt (en indien gewenst diens naaste) (optiegesprek), waarbij expliciet de situatie van de patiënt wordt betrokken.
Na een periode van bezinning, waarbij ook van gedachten kan worden gewisseld met naasten en andere ervaringsdeskundigen, wordt samen besloten welke optie het beste bij de patiënt en diens situatie past (besluitvormingsgesprek). Zie voor een uitgebreide beschrijving van de stappen binnen gedeelde besluitvorming en effecten daarvan de richtlijn ‘Nierfunctievervangende behandeling’ (http://www.richtlijnendatabase.nl/, 2016).
Het zal niet altijd mogelijk zijn om in het proces van gedeelde besluitvorming rond beslissingen over het niet starten of het staken van dialyse tot consensus te komen. Er kan een situatie ontstaan waarbij de zorgverlener een bepaalde behandeling, bijvoorbeeld voortzetten van de dialyse, medisch niet zinvol of zelfs schadelijk acht, en waarbij de patiënt en/of diens naasten zich niet kunnen neerleggen bij het staken ervan. Wanneer de patiënt en/of diens naasten en de zorgverlener niet tot overeenstemming komen, ontstaat een conflict over het te nemen besluit, waar in de procedure gedeelde besluitvorming niet is voorzien en welke een andere gesprekstechniek vereist.
Als de zorgverlener bemerkt dat er geen overeenstemming kan worden bereikt tijdens het proces van de gedeelde besluitvorming tussen de patiënt, de naaste(n) en de zorgverlener zijn ethische principes leidend, zoals respect voor de autonomie van de patiënt, weldoen, niet schaden, rechtvaardigheid en professionele integriteit die onderliggend zijn aan medische besluitvorming [Rinehart 2013]. Hoewel de autonomie van de patiënt gerespecteerd dient te worden door de zorgverlener, betekent dit niet dat een zorgverlener verplicht is om tegemoet te komen aan alle wensen van de patiënt. Bij de keuze voor behandelopties kunnen medische (on)mogelijkheden soms een beperkende factor zijn, waardoor de patiënt niet altijd een vrije keuze in zijn behandeling heeft [Rinehart 2013].
Communicatie- en conflicttechnieken
Wanneer er onenigheid bestaat over de voor- en nadelen van starten of voortzetten van dialyse tussen de patiënt of wettelijke vertegenwoordiger en het nefrologische team, is het wenselijk dat een andere communicatietechniek wordt toegepast die erop is gericht de onderliggende beweegredenen van de patiënt te onderzoeken [Rinehart 2013]. Hiervoor kan een stapsgewijs opgebouwd gesprek tussen zorgverlener en patiënt (met of zonder diens naasten/vertegenwoordiger) worden gevoerd (zie figuur 1 Gesprekmodel van dit hoofdstuk). Doel is om een dreigend conflict over de behandeling te voorkomen. Dit stappenplan kan ook gebruikt worden, indien er conflictsituaties ontstaan tussen patiënt (en indien van toepassing ook diens naasten en/of vertegenwoordiger).
Ook de huisarts kan een rol spelen in het exploreren van de motieven van de patiënt of informatie verstrekken die van belang is voor diens situatie.
Als er sprake is van een taalbarrière is het belangrijk om (ook) een tolk in te schakelen. Het is in principe niet gewenst om uitsluitend via familie te communiceren.
- Stap 1 is het doorgronden van de beweegredenen van de patiënt om te kiezen voor (voortzetten van) een behandeling welke levensverlengend kan zijn maar geen uitzicht geeft op verbetering van kwaliteit van leven. De reden daarvoor kan bijvoorbeeld zijn gelegen in:
- angst voor verdere achteruitgang, gepaard gaande met toename van lijden;
- angst om opgegeven te zijn en daardoor geen aandacht van de behandelaar meer te krijgen;
- onwetendheid over de slechte prognose die bij de fase van de ziekte hoort ;
- de beperkte waarde die de behandeling nog heeft in deze fase,
- het lot leggen in handen van een hogere macht.
- Stap 2 bestaat uit de vraag: ‘Mag ik met u spreken over hoe het er nu met uw ziekte voorstaat?’ en vervolgens via de methodiek ‘vraag-vertel-vraag’ de conversatie voeren. Hierin kan worden gevraagd wat de patiënt weet van zijn ziekte, en kan gedoseerd en passend bij wat de patiënt als antwoord geeft, over zijn situatie worden verteld, waarna gevraagd wordt wat de patiënt van het vertelde heeft begrepen. Hierin passen ook open vragen als: ‘Wat is nu het meest belangrijk voor u?’;’Waar hoopt u op?’;’Waarover maakt u zich de meeste zorgen?’; en waarin op onrealistische verwachtingen kan worden geantwoord met ‘Ik zou ook hebben gewild dat ….’.
- Bij stap 3 wordt samengevat hoe de patiënt tegenover de behandeling staat in relatie tot zijn medische conditie en de prognose en hoe de wens langer te leven (door te willen starten of niet te willen stoppen met dialyse) zich verhoudt tot verminderen van lijden.
- In stap 4 wordt ingegaan op getoonde emoties middels de methodiek met het acroniem NURSE:
- Name (benoem de emotie);
- Understand (toon begrip voor de emotie);
- Respect (toon respect voor hoe de patiënt met zijn ziekte is omgegaan);
- Support (ik zal u blijven helpen);
- Explore (laat patiënt meer vertellen over zijn situatie).
- Bij stap 5 wordt een behandelplan voorgesteld met de nadruk op wat gedaan gaat worden en minder op wat niet (meer) gedaan zal worden in lijn met wat in stap 3 als waarde voor de patiënt is vastgesteld.
- Bij stap 6 wordt overlegd over voor- en nadelen als er een discrepantie bestaat tussen het voorgestelde behandelplan en de wensen van de patiënt. Bij stap 7 worden de beweegredenen van de patiënt erkend om te kiezen voor een niet zinvol geachte en belastende behandelstrategie, zodat de patiënt zich gerespecteerd blijft voelen, maar stel vast welke grenzen er worden gesteld om met deze behandeling door te gaan.
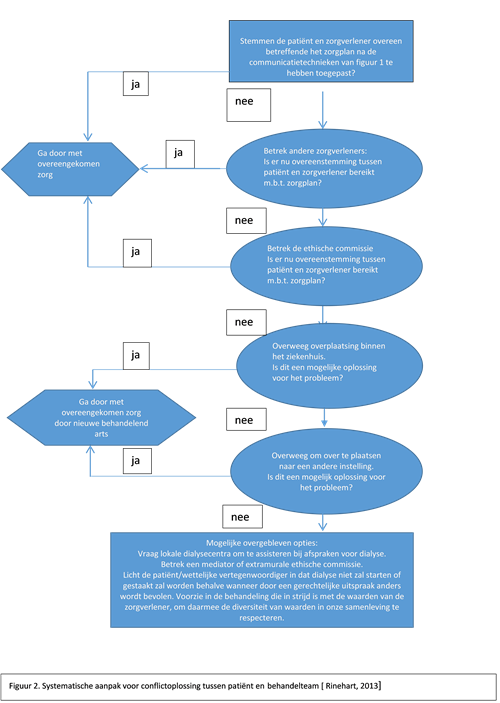
Mocht bovenstaande stapsgewijze gesprekstechniek niet leiden tot een voor beide partijen bevredigend besluit over het niet starten of staken van dialyse dan kan een systematische procedure worden gevolgd om tot een oplossing te komen voor het conflict. Hierbij worden zorgverleners betrokken die tot het behandelteam rondom de patient behoren (bv andere nefroloog binnen het team). Later worden eventueel andere zorgverleners betrokken die niet tot het behandelteam rondom de patient behoren (ethische commissie).
Binnen deze procedure zou een second opinion door een onafhankelijk nefroloog of dialyseteam onderdeel kunnen zijn. Daarnaast kan een mediator of extramurale medisch-ethische commissie ingeschakeld worden.
Als tussenoplossing kan worden gekozen voor een zogenaamde ‘tijdsgebonden proefperiode’ binnen welke tijdsgrenzen de behandeling plaatsvindt en waarna geëvalueerd wordt aan de hand van tevoren vastgestelde criteria om te bepalen of de behandeling moet worden voortgezet of gestaakt [Rinehart 2013]. Indien voor een proefperiode wordt gekozen zal het noodzakelijk zijn om een tijdelijke vaattoegang (meestal jugulariscatheter) te geven.
De Consultkaart en De Nierwijzer, geraadpleegd via www.nierwijzer.nl.
De Graaff FM, Francke AL, van den Muijsenbergh M, van der Geest S. Understanding and improving communication and decision making in palliative care for Turkish and Moroccan immigrants: a multiperspective study. Etnicity and Health Volume 17, Issue 4, 2012; 363-83. # https://www.ncbi.nlm.nih.gov/pubmed/22229704
Elwyn G, Frosch D, Thomson R et al. Shared decision making: a model for clinical practice. Gen Intern Med. 2012 Oct;27(10):1361-7. Epub 2012 May 23. # https://www.ncbi.nlm.nih.gov/pubmed/22618581
Galla JH. Clinical practice guideline on shared decision-making in the appropriate initiation of and withdrawal from dialysis. J Am Soc Nephrol 2000; 11: 1340-1342. # https://www.ncbi.nlm.nih.gov/pubmed/10864592
Moss AH. Revised Dialysis Clinical Practice Guideline promotes more informed decision making. Clin J Am Soc Nephrol 2010; 5: 2380-2383) # https://www.ncbi.nlm.nih.gov/pubmed/21051749
Murray MA, Bissonnette J, Kryworuchko J et al. Whose choice is it? Shared decision making in nephrology care. Semin Dial 2013;26(2):169-174. # https://www.ncbi.nlm.nih.gov/pubmed/23432352
Rinehart A. Beyond the futility argument: the fair process approach and time-limited trials for managing dialysis conflict. Clin J Am Soc Nephrol. 2013 Nov;8(11):2000-6 # https://www.ncbi.nlm.nih.gov/pubmed/23868900
Richtlijn ‘Nierfunctievervangende behandeling, 2016, # http://www.richtlijnendatabase.nl/