Stadia van palliatieve zorg
Uitgangsvraag
Wat zijn de stadia van de palliatieve zorg en hoe wordt de zorg daarop afgestemd?
Aanbevelingen
- Stel uzelf (als betrokken zorgverlener) bij iedere nieuwe complicatie of bij toename van ziekte en/of bij kwetsbare ouderen de zgn. ‘surprise question’: zou het mij verbazen als deze patiënt binnen een jaar zou overlijden?
- Ga een gesprek aan met de patiënt, als u inschat dat een patiënt binnen een jaar kan komen te overlijden, na zorgvuldig te hebben afgetast in hoeverre de patiënt open staat voor een dergelijk gesprek.
- Anticipeer op situaties die zich in de toekomst zullen kunnen voordoen.
- Bespreek de wensen van de patiënt ten aanzien van het levenseinde, leg deze vast in het dossier en communiceer deze met de andere betrokken zorgverleners.
- Besteed aandacht aan de draaglast en draagkracht van de naasten.
- Besteed in de fase van ziektegerichte palliatie aandacht aan:
- de bewustwording van het tijdelijke karakter van het effect van de behandeling van de ziekte;
- de hoop en verwachtingen t.a.v. de behandeling;
- het afwegen van baten en lasten van de behandeling;
- het afzien dan wel het staken van ziektegerichte behandeling.
- Ga in de fase van uitsluitend symptoomgerichte palliatie in gesprek over de symptomen en de betekenis daarvan voor het lichamelijk, psychisch, sociaal en spiritueel functioneren.
- Bespreek scenario's van het verdere beloop en ga zo nodig (opnieuw) na, indien bespreekbaar, wat de wensen van de patiënt zijn t.a.v. het levenseinde.
- In de fase van uitsluitend symptoomgerichte palliatie, als de patiënt in de tweede lijn wordt behandeld:
- Betrek de huisarts of de specialist ouderengeneeskunde (als de patiënt is opgenomen in een verpleeghuis) bij de gespreksvoering en besluitvorming.
- Overleg met de huisarts of specialist ouderengeneeskunde over overdracht naar de eerste lijn of verpleeghuis en bespreek dat met de patiënt.
- Zorg voor een tijdige en goede (liefst mondelinge én schriftelijke) overdracht.
- Let bij palliatie in de stervensfase op belastende symptomen en signalen en richt het handelen vooral op comfort en verlichting van lijden en verbetering van de kwaliteit van sterven.
- Besteed aandacht aan nazorg voor de naasten na het overlijden van de patiënt.
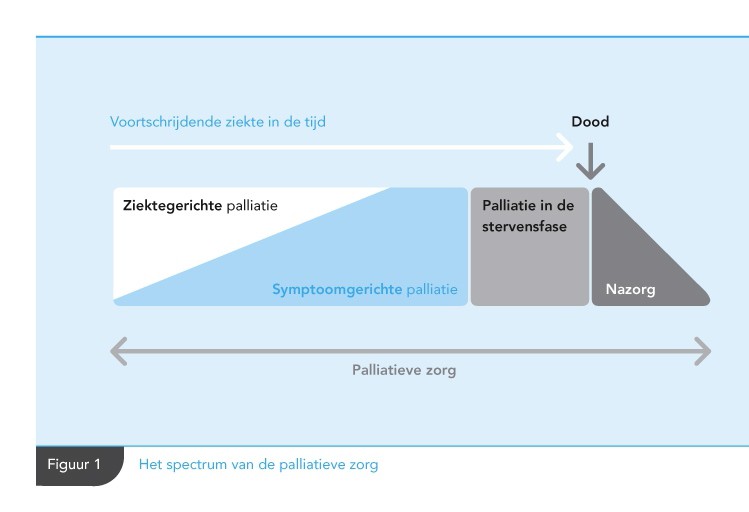
Het spectrum van de palliatieve zorg
Palliatieve zorg start bij patiënten met kanker op het moment dat genezing niet meer mogelijk is. Dat moment is vrijwel altijd scherp aan te geven. Soms is genezing al bij diagnose niet meer mogelijk. Veel vaker start de palliatieve fase na een op genezing gericht (curatief) traject. Als genezing niet meer mogelijk is bij een patiënt met kanker, is het zeker dat hij of zij op termijn zal komen te overlijden aan de ziekte (tenzij dat in de tussentijd gebeurt door een andere oorzaak).
Bij sommige andere levensbedreigende ziektes is overlijden aan de ziekte op kortere of langere termijn onafwendbaar. De palliatieve fase start al bij de diagnose. Dat is bijvoorbeeld het geval bij ALS (amyotrofische laterale sclerose).
Voor andere ziektes (bijv. hartfalen, COPD, nierfalen) is de scheiding tussen de curatieve fase en de palliatieve fase niet scherp te maken. Het is onzeker of de patiënt aan de ziekte zal overlijden.
Bij kwetsbare ouderen is palliatieve zorg meestal ook aan de orde, ook wanneer er geen sprake is van een vastgestelde levensbedreigende ziekte.
Bij palliatieve zorg wordt onderscheid gemaakt tussen (zie figuur 1) [Vissers 2010, Spreeuwenberg 2013]:
- ziektegerichte palliatie
- symptoomgerichte palliatie
- palliatie in de stervensfase
- nazorg

Figuur 1 Spectrum palliatieve zorg
In de praktijk zijn ziekte- en symptoomgerichte palliatie sterk met elkaar verweven. Ze sluiten elkaar nooit uit en worden vaak tegelijk toegepast met de bedoeling om de kwaliteit van leven te verbeteren of zo lang mogelijk te handhaven.
Ziektegerichte palliatie
Ziektegerichte palliatie beoogt de kwaliteit van leven te handhaven of te verbeteren door de onderliggende ziekte te behandelen. Zo kan pijn t.g.v. recent vastgestelde botmetastasen door een gemetastaseerd prostaatcarcinoom het beste behandeld worden door palliatieve antihormonale therapie. In veel gevallen kan daarmee bereikt worden dat de pijn voor een langere periode verlicht wordt of zelfs verdwijnt.
Daarnaast kan verlenging van het leven een doel zijn, mits de kwaliteit van leven voor de patiënt op zijn minst acceptabel is en deze verlenging door de patiënt gewenst is.
Patiënten hebben soms irreële gedachtes en verwachtingen t.a.v. het effect van de behandeling van de ziekte. Het is belangrijk om dit te exploreren en daarover zo nodig met de patiënt in gesprek te gaan.
Echter: ziektegerichte behandeling kan gepaard gaan met belasting en bijwerkingen (op korte en op lange termijn). Voorkomen en verlichten van de bijwerkingen (ook wel supportive care genoemd) is van het grootste belang. Soms is de belasting van de behandeling zo groot dat deze niet in verhouding staat tot de resultaten. In dat geval is het tijdig staken van de op de ziekte gerichte behandeling van groot belang.
De arts en verpleegkundige die verantwoordelijk zijn voor de zorg voor patiënten in de palliatieve fase moeten zich realiseren wanneer de ziekte-gerichte behandeling haar grenzen bereikt heeft en het beter is om zich te beperken tot uitsluitend symptoomgerichte palliatie. Zij moeten dit tijdig met de patiënt en diens naasten bespreken en overleggen. Gezamenlijke besluitvorming en op passende wijze communiceren daarover met de patiënt over deze gevoelige onderwerpen zijn een kunst op zich en vereisen, naast een juiste attitude, kennis van scenario's en vaardigheden.
Symptoomgerichte palliatie
Symptoomgerichte behandeling richt zich primair op de symptomen van de patiënt, al dan niet in combinatie met ziektegerichte palliatie. Symptoomgerichte palliatie is uitsluitend gericht op het handhaven of verbeteren van de kwaliteit van leven. De prioriteiten van de patiënt zijn leidend bij de keuze van de behandeling.
In een situatie waarbij de ziekte niet (meer) behandeld kan worden, moeten de doelen bijgesteld worden. Het belangrijkste is om een evenwicht te verkrijgen met zoveel mogelijk behoud van cognitieve functies. De effecten van een symptomatische benadering zijn soms onverwacht goed. Maar het kan ook zijn dat intensievere symptoombestrijding juist bijwerkingen en verslechtering van de cognitieve functies met zich mee brengt, waardoor de kwaliteit van leven afneemt.
Het doel van symptoomgerichte palliatie is om symptomen te verlichten en zo mogelijk te voorkomen met zoveel mogelijk behoud van cognitieve functies ten behoeve van de best haalbare kwaliteit van leven. Tenslotte dient er aandacht te zijn voor (anticiperende) rouw van de patiënt en de naasten.
Palliatie in de stervensfase
In de stervensfase verschuift de focus van de symptoomgerichte palliatie van het streven naar handhaven van de kwaliteit van leven naar het streven naar een zo goed mogelijke kwaliteit van sterven. Er zijn geen scherpe criteria voor het markeren van de start van de stervensfase. In de praktijk betreft het de laatste dagen (of hooguit de laatste 1-2 weken) voor het overlijden, waarin duidelijk is dat het overlijden onafwendbaar dichtbij is (zie richtlijn 'Zorg in de stervensfase').
In de stervensfase wordt getracht de symptomen te controleren, waarbij het behoud van cognitieve functies soms niet meer haalbaar of niet wenselijk is. In deze fase kunnen de behandelmethodes ingrijpend zijn, bijv. palliatieve sedatie. Aanleiding hiervoor zijn ernstige klachten die niet op een andere manier te behandelen zijn en refractair genoemd worden. De intentie van deze behandelingen is de last te verminderen en niet om levensverkorting te bewerkstelligen. De patiënt is in deze fase vaak niet meer wilsbekwaam. Het begeleiden van de naasten tijdens en na het sterven en het bieden van ondersteuning bij hun rouwproces is een belangrijk aspect van de zorg.
Nazorg
Ten slotte omvat palliatieve zorg ook de zorg voor de nabestaanden na het overlijden.
De ‘surprise question'
Een belangrijk markeringspunt bij alle levensbedreigende aandoeningen komt nadrukkelijk aan de orde op momenten dat een zorgverlener (huisarts, specialist ouderengeneeskunde of medisch specialist) zichzelf de vraag ‘zou het mij verbazen als deze patiënt binnen een jaar zou overlijden?' stelt en met ‘nee' beantwoordt. Hiermee stelt hij de zogeheten ‘surprise question' [Spreeuwenberg 2013]. Uit onderzoek blijkt dat een ontkennend antwoord op deze vraag een vrij goede voorspeller is van overlijden binnen een jaar.
Bij een ontkennend antwoord is 69% van patiënten met een vergevorderd stadium van kanker binnen een jaar overleden en bij een bevestigend antwoord 16% [Moroni 2014, Moss 2010].
Twee onderzoeken bij dialysepatiënten laten zien dat bij een ontkennend antwoord op de ‘surprise question' de kans op overlijden binnen een jaar circa 3,5 keer groter is dan bij een bevestigend antwoord (25-29% versus 6-10%) [Moss 2008, Pang 2013]. Een ontkennend antwoord was in deze studies geassocieerd met een lagere performance status en meer comorbiditeit.
Een derde onderzoek werd verricht bij vier groepen patiënten met nierfalen: groep 1: patiënten die besloten niet te starten met dialyse; groep 2: patiënten met een mislukte niertransplantatie; groep 3: patiënten die besloten om te stoppen met dialyse; groep 4: dialysepatiënten tegen het einde van hun leven [Feyi 2015]. Als het antwoord op de ‘surprise question' "nee" was, overleed 32% binnen een jaar versus 8% in de groep waarbij een bevestigend antwoord werd gegeven.
De voorspellende waarde van het antwoord "nee" bedroeg 93% resp. 88% in de studies van Pang en Feyi [Pang 2013, Feyi 2015].
Het naderende levenseinde en het daarbij ontstaan van een ander doel van de zorg vergen een wezenlijke verandering in de benadering van de patiënt. In plaats van een behandeling, waarvan de belasting en bijwerkingen noodzakelijkerwijs worden geaccepteerd vanwege de beoogde doelstelling van genezing, gaat het bij een palliatief traject om zorg waarin de voor- en nadelen van ziektegerichte behandeling tegen elkaar worden afgewogen en waarbij de best haalbare kwaliteit van leven en sterven voorop staat. Overbehandeling moet worden voorkomen. Een dergelijke verandering van doelstelling moet worden gemarkeerd en besproken met de patiënt en diens naasten.
Als duidelijk is dat een patiënt binnen afzienbare tijd zal overlijden, wordt hij niet zomaar met die prognose geconfronteerd, maar tast de zorgverlener af in hoeverre de patiënt open staat voor deze informatie en over welke veerkracht hij of zij beschikt. De informatievoorziening is geen eenmalige gebeurtenis, maar is onderdeel van een proces dat de patiënt kan helpen zijn situatie en het naderende overlijden onder ogen te zien. Dit vraagt veel aandacht, expertise en onderlinge afstemming van de zorgverleners die werkzaam zijn in de palliatieve zorg. Het is van belang om in deze fase alle betrokken zorgverleners (huisarts, specialist ouderengeneeskunde of medisch specialist) te informeren en te betrekken bij de besluitvorming.
In een dergelijk gesprek kunnen aan de orde komen [Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst 2012]:
- wensen t.a.v. behandeling van de ziekte en/of complicaties daarvan
- of patiënt bij een complicatie opgenomen wil worden
- wensen t.a.v. reanimatie en/of beademing
- evt. uitzetten van een ICD
- wensen t.a.v. toediening van voeding en vocht
- opstellen van een schriftelijke wilsverklaring
- aanwijzen van een wettelijk vertegenwoordiger
- gewenste plaats van overlijden
- bewust stoppen met eten en drinken om het levenseinde te bespoedigen
- palliatieve sedatie
- euthanasie
De arts kan in dat gesprek ook zijn mogelijkheden en zijn grenzen en beperkingen aangeven.
Het onzekere beloop van levensbedreigende ziektes maakt het noodzakelijk dat deze ‘surprise question' bij iedere nieuwe complicatie of bij tekenen van toename van ziekte wordt gesteld. Ook de patiënt zelf, naasten of andere zorgverleners kunnen bij de behandelaar aangeven dat ze beseffen dat het overlijden waarschijnlijk binnen een jaar zal plaatsvinden. Dit brengt voor de betrokkene heroriëntatie op het levensperspectief en het zoeken naar een nieuwe balans met zich mee. De behandeling van de onderliggende ziekte (ziektegerichte palliatie) gaat immers nog een tijd lang samen met behandeling van klachten en problemen, verlichting van het lijden en voorbereiding op het komende sterven (symptoomgerichte palliatie).
In de loop van het ziekteproces ontstaan er nieuwe en andere problemen die om nieuwe en andere benaderingen vragen [Spreeuwenberg 2013]. Deze problemen zijn vaak niet alleen van lichamelijke, maar ook van psychische, sociale en existentiële aard.
In het stadium van gecombineerde ziekte- en symptoomgerichte palliatie gaat de zorgverlener (primair de arts, maar evt. ook de verpleegkundige en/of andere zorgverleners) na in hoeverre patiënten en hun naasten zich bewust zijn van het tijdelijke karakter van het effect van de behandeling van de onderliggende ziekte en wat hun hoop en verwachtingen zijn ten aanzien van de prognose en de behandeling. Tevens worden regelmatig keuzes verkend die de patiënt wil maken ten aanzien van de behandeling en de mogelijke alternatieven. Daarbij wordt ook het staken dan wel het afzien van verdere ziektegerichte behandeling als een reële mogelijkheid besproken.
In het stadium van uitsluitend symptoomgerichte palliatie gaan de zorgverlener, de patiënt en de belangrijkste naaste in gesprek over het aantal, de aard en de ernst van de symptomen en de betekenis daarvan voor het lichamelijk, psychisch, sociaal en spiritueel functioneren. Mogelijke scenario's van het verdere beloop van deze symptomen worden besproken om daarmee de patiënt en zijn naasten te helpen hier op eigen wijze mee te leren om gaan. Verder wordt, indien hier behoefte aan is, (opnieuw) besproken wat de wensen van de patiënt zijn t.a.v. het levenseinde [Koninklijke Nederlandsche Maatschappij tot bevordering der Geneeskunst 2012].
Als de patiënt in dit stadium nog behandeld wordt in de tweede lijn, kan besloten worden (in overleg met de patiënt) om de zorg geheel over te dragen aan alle betrokken zorgverleners in de eerste lijn (huisarts of specialist ouderengeneeskunde). Vanzelfsprekend wordt daarbij gezorgd voor een goede (liefst mondelinge én schriftelijke) overdracht. De behandelaar in het ziekenhuis blijft dan beschikbaar voor telefonisch advies en overleg.
In de stervensfase wordt er bij de stervende gelet op belastende symptomen en signalen. Het handelen is hierbij gericht op het bieden van comfort en het verlichten van lijden van de patiënt en zo mogelijk het verbeteren van de kwaliteit van sterven. Evenzeer wordt er aandacht gegeven aan de naasten. Bij hen wordt actief gevraagd naar overbelasting en behoefte aan ondersteuning. Daarnaast wordt er informatie gegeven over wat er kan gebeuren als iemand sterft en wordt er aandacht besteed aan afscheid en rouw van zowel patiënt als naasten.
De zorg voor de naasten is na het sterven echter nog niet afgelopen. Voor hen breekt de fase van rouwen en verliesverwerking aan waarin zij wellicht nazorg nodig hebben. In deze fase tonen betrokkenen bij de verzorging en begeleiding in de palliatieve fase hun medeleven en deelneming, nodigen ze de naasten uit voor een nagesprek als daar behoefte aan bestaat en ondersteunen ze hen bij hun rouw en verliesverwerking.
Bij palliatieve zorg wordt onderscheid gemaakt tussen:
- ziektegerichte palliatie
- symptoomgerichte palliatie
- palliatie in de stervensfase
- nazorg
Het doel van ziekte- en symptoomgerichte palliatie is zo lang mogelijk handhaven van kwaliteit van leven.
Het doel van palliatie in de stervensfase is om te zorgen voor een zo goed mogelijke kwaliteit van sterven. [Spreeuwenberg 2013, Vissers 2010]
De vraag aan de zorgverlener ‘zal het u verbazen als deze patiënt binnen een jaar is overleden?' markeert een belangrijk moment in de palliatieve zorg. Hiermee wordt de zogeheten ‘surprise question' gesteld [Spreeuwenberg 2013].
Er zijn aanwijzingen dat als het antwoord op de 'surprise question' 'nee' is, 69% van de patiënten met kanker binnen een jaar overleden is [Moroni 2014].
Er zijn aanwijzingen dat als het antwoord op de 'surprise question' 'nee' is, 88-93% van de patiënten met nierfalen binnen een jaar overleden is [Pang 2013, Feyi 2015].
De aard en accenten van de zorg worden mede bepaald door de stadia van de palliatieve zorg:
- Stadium van gecombineerde ziekte- en symptoomgerichte palliatie
- Stadium van uitsluitend symptoomgerichte palliatie
- Stervensfase
- Fase van nazorg
- [Spreeuwenberg 2013]
