Definities
Palliatieve zorg
De palliatieve fase start op het moment dat genezing niet meer mogelijk is van een levensbedreigende aandoening maar kan ook gemarkeerd worden bij ernstige kwetsbaarheid door o.a. comorbiditeit en hoge leeftijd. Het is afhankelijk van onderliggend lijden wanneer de palliatieve fase start. Soms is dit bij het stellen van een diagnose, zoals bijvoorbeeld ALS. Bij patiënten met kanker start de palliatieve fase als de kanker ongeneeslijk is (geworden). Bij kwetsbaarheid of chronische ziektes zoals COPD en hartfalen is de afloop onzekerder. Daarbij wordt de ‘surprise question’ als markering gebruikt: zou u verbaasd zijn als uw patiënt binnen een jaar is overleden? Bij het antwoord ‘nee’ wordt de palliatieve fase gemarkeerd.
In het Kwaliteitskader palliatieve zorg NL [IKNL/Palliactief, 2017] wordt palliatieve zorg gedefinieerd als zorg die de kwaliteit van het leven verbetert van patiënten en hun naasten die te maken hebben met een levensbedreigende aandoening of kwetsbaarheid. Door het voorkomen en verlichten van lijden, door middel van vroegtijdige signalering en zorgvuldige beoordeling en behandeling van problemen van fysieke, psychische, sociale en spirituele aard [IKNL/Palliactief, 2017]. Palliatieve zorg heeft oog voor het behoud van autonomie, toegang tot informatie en keuzemogelijkheden bij mensen in de laatste levensfase.
Palliatieve zorg heeft de volgende kenmerken:
- De zorg kan gelijktijdig met ziektegerichte behandeling verleend worden.
- Generalistische (en/of specialistische) zorgverleners werken nauw samen met vrijwilligers, patiënten en hun naasten binnen een inter(multi)disciplinair team. Deze nauwe samenwerking beoogt de behandeling zo goed mogelijk af te stemmen op door de patiënt gestelde waarden, wensen en behoeften.
- De regiebehandelaar coördineert de zorg ten behoeve van de continuïteit.
- De wensen van de patiënt en diens naasten omtrent onder andere waardigheid worden gedurende het beloop van de ziekte of kwetsbaarheid, tijdens het stervensproces en na de dood erkend en gesteund [Vissers, 2010; Spreeuwenberg, 2013].
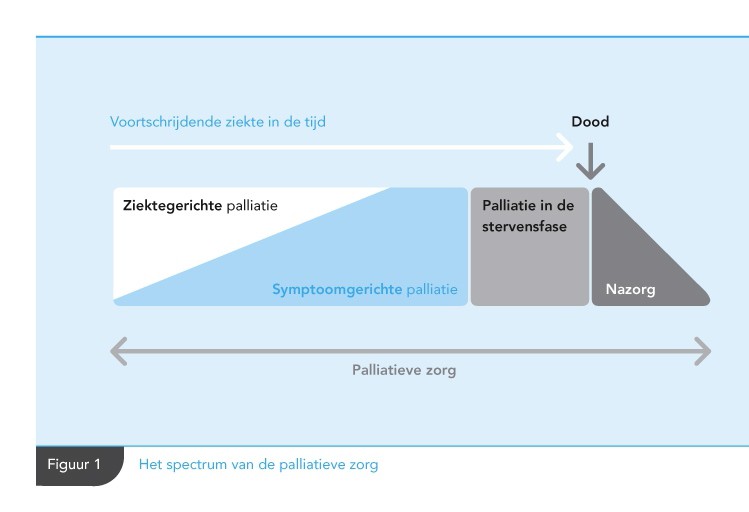
Bij palliatieve zorg wordt onderscheid gemaakt tussen (zie Figuur 1):
- Ziektegerichte palliatie.
- Symptoomgerichte palliatie.
- Palliatie in de stervensfase.
- Nazorg.
De stervensfase
De stervensfase wordt gedefinieerd als “de fase die direct voorafgaat aan het overlijden, waarin de dood zich onafwendbaar aandient”. In de praktijk spreken we hiervan wanneer de patiënt een levensverwachting heeft van één of enkele dagen. Passende kenmerken zijn bijvoorbeeld: bedlegerigheid, vermindering van bewustzijn, minimale tot geen intake en het niet meer kunnen innemen van orale medicatie. Veel van de zorg staat dan in het teken van (het voorbereiden op) het sterven (palliatie in de stervensfase).
Delier
Er is geen gouden standaard voor de diagnose van een delier, of de subtypes van een delier: hyperactief, stil of gemengd delier. De werkgroep is het erover eens dat de medicamenteuze behandeling voor alle subtypes van een delier in de palliatieve - en stervensfase dezelfde is. In deze richtlijn wordt om deze reden geen onderscheid gemaakt in de subtypes delier. De aanbevelingen gelden voor alle subtypes van een delier tenzij anders vermeld.
Het classificatiesysteem Diagnostic and Statistical Manual of Mental Disorders (DSM) kent sinds 1952 diverse versies en vanaf DSM-III (1980) zijn daarin verschillende criteria opgenomen voor een delier. De laatste versie (DSM-5) dateert van 2022. Afhankelijk van de gebruikte DSM-definities varieert de frequentie van een delier in dezelfde populatie, waarbij de frequentie het hoogst blijkt als de criteria van de DSM-IV gebruikt worden en het laagst als die van de DSM-5 TR gebruikt worden [Adamis, 2018]. Iedere classificatie-methode herkent daarbij delieren, die niet door andere classificatiemethoden herkend worden [Adamis, 2018].
Ten opzichte van eerdere classificaties stellen de DSM-5-TR criteria voor delier de wisseling in aandacht meer centraal, waarbij eerdere versies meer de daling van het bewustzijn centraal stelden. De overeenstemming tussen DSM-IV en DSM-5-TR varieert met het wel of niet strikt gebruik van criteria, waarbij een minder strikt volgen van de DSM-5-TR criteria de overlap tussen DSM-IV en DSM-5-TR groter maakt [Meagher, 2014]. Bij het optreden van een delier bij een dementie wordt een delier bij het hanteren van de DSM-5-TR criteria beter herkend dan bij de voorgaande DSM-criteria [Sepulveda, 2016].
Ondanks het feit dat de DSM-5-TR classificatie meer lijkt aan te sluiten bij de dagelijkse praktijk [Van Assche, 2014] en mogelijk daardoor de hoogste inter-rater betrouwbaarheid heeft (in vergelijking met eerdere versies) (K=0.73) [Sepulveda, 2016], geeft de DSM-5-TR geen goed houvast in de beoordeling van mate van aandacht [Morandi, 2017]. Aandachtstoornissen kunnen variëren door de manier waarop deze getest worden en kunnen zich presenteren met een breed scala van cognitieve domeinen zoals stoornissen in complexe geheugentesten, moeite met zich te oriënteren of het niet kunnen reageren op simpele testen.
In deze richtlijn worden de DSM-5-TR criteria voor delier aangehouden:
- Een stoornis in het bewustzijn (verminderd besef van de omgeving) en aandacht (een verminderd vermogen om de aandacht te sturen, te richten, vast te houden en te verplaatsen).
- De stoornis ontwikkelt zich in korte tijd (meestal binnen een aantal uren of dagen), betreft een verandering in het premorbide niveau van bewustzijn en aandacht, en heeft de neiging in de loop van de dag in ernst te fluctueren.
- Een bijkomende stoornis in de cognitieve functies (bijvoorbeeld in geheugen, oriëntatie, taal en visuospatiële functies of waarneming). Visuospatieel: het zien en verwerken van een waarneming in de ruimte.
- De symptomen in criteria a en c kunnen niet beter verklaard worden door een andere eerder bestaande, ontwikkelde of zich ontwikkelende neurocognitieve stoornis en doen zich niet voor in de context van een ernstig gedaald bewustzijn, zoals een coma.
- Er zijn aanwijzingen vanuit anamnese, lichamelijk onderzoek of bij aanvullend onderzoek dat de stoornis het directe pathofysiologische gevolg is van een somatische oorzaak zoals onderliggende aandoening, intoxicatie, door of onttrekking van een middel (zoals een drug of medicatie) of blootstelling aan een giftige stof, of het gevolg is van multipele oorzaken.
